Was ist eine Psoriasis vulgaris? Wie sieht die Schuppenflechte aus? Kann es bei der Psoriasis zu Haarausfall kommen? Wie wird die Schuppenflechte behandelt? Hilft auch Akupunktur? Im folgenden Beitrag beantworten wir Ihnen diese und weitere Fragen zur Schuppenflechte.
Einleitung
Was versteht man unter Psoriasis vulgaris?
Die Schuppenflechte (Psoriasis vulgaris) ist eine chronische, nichtansteckende Hautkrankheit, unter der weltweit etwa 125 Millionen Menschen leiden. Obwohl bislang nicht heilbar, ist die Psoriasis inzwischen dank moderner Therapieverfahren recht gut behandelbar.
Neben der Psoriasis vulgaris gibt es noch zahlreiche weitere Psoriasis-Formen, aber die Psoriasis vulgaris ist mit 80-90% Vorkommen die häufigste und bekannteste Variante. Sie wird auch Plaque-Psoriasis genannt.
Der Nachname "vulgaris" bedeutet im Mediziner-Latein so viel wie "gewöhnlich". Diese für die Betroffenen etwas seltsame Bezeichnung rührt daher, dass es verschiedenste, seltenere Sonderformen der Psoriasis gibt, die dann zum Beispiel Psoriasis pustulosa palmaris heißen.
Früh- oder Spät-Typ
Die Psoriasis lässt sich je nach Krankheitsbeginn in zwei Typen einteilen. Typ I (Früh-Typ) ist die häufigere Variante und beginnt vor dem 40. Lebensjahr. Es ist die klassische Schuppenflechte des jungen Erwachsenen.
Typ II manifestiert sich in der Regel erst nach dem 40. Lebensjahr und betrifft im Gegensatz zum Typ I auch häufiger Nägel und Gelenke. Insgesamt verläuft Typ II meist milder als Typ I.
Während der Typ II keine familiäre Komponente aufweist, kommt Typ I eindeutig familiär gehäuft vor. In 95% der Fälle lassen sich bei Typ I auch bestimmte mit der Psoriasis assoziierte Gene nachweisen.
Welche weiteren Formen der Schuppenflechte gibt es?
Je nach klinischem Erscheinungsbild unterscheidet man neben der klassischen Psoriasis vulgaris (mit ihren ganzen Unterformen) noch einige weitere, seltenere Varianten dieser chronischen Hauterkrankung. Zu den Sonderformen der Psoriasis gehören:
- Psoriasis pustulosa palmaris et plantaris (Typ Barber)
- Psoriasis pustulosa generalisata (Typ Zumbusch)
- Acrodermatitis continua suppurativa (Morbus Hallopeau)
- Psoriasis inversa (atypische Lokalisation)
- Psoriasis arthropathica (Psoriasis-Arthritis)
- Psoriasis erythrodermica (schwerste Form, Ganzkörperbefall)
Pustulöse Psoriasis – Zumbusch & Barber
Die Psoriasis pustulosa palmaris et plantaris ist ein solcher Sondertyp der Schuppenflechte. Sie wird auch "Typ Barber" genannt. Betroffen sind hier nur Hände und Füße. Bis auf die Hauterscheinungen haben die Betroffenen in der Regel keine weiteren Beschwerden.
Eine Psoriasis vom „Typ Zumbusch“ ist dagegen eine relativ seltene, schwerwiegendere pustulöse Variante der Schuppenflechte, die meist erst nach dem 50. Lebensjahr beginnt. Dabei kommt es zu einer charakteristischen Pustelbildung auf geröteter Haut, die den ganzen Körper betreffen kann. Genetisch ist die Psoriasis vom Typ Zumbusch mit dem HLA-B27-Gen assoziiert.
Psoriasis Zumbusch
Wie äußert sich eine Psoriasis vom Typ Zumbusch?
Bei der recht seltenen Schuppenflechte-Variante vom „Typ Zumbusch“ treten die ersten Symptome meist erst nach dem 50. Lebensjahr auf. Zu Beginn kommt es oft zu einem Fieberschub. Kurz danach treten dann die typischen Pusteln auf.
Zunächst sind meist Hautstellen betroffen, an denen sich die Haut berührt. Also z. B. unterhalb der weiblichen Brust oder in anderen Faltenbereichen. In der Regel breiten sich diese roten, pusteligen Herde (Erytheme) dann über den ganzen Körper aus. Im weiteren Verlauf kommt es zu einem Auf und Ab an Rückbildungen mit erneuten Fieberschüben und Hauterscheinungen.
Welche charakteristischen Blutwerte gibt es bei dieser Form?
Bei der Schuppenflechte vom Typ Zumbusch kommt es kurz nach dem initialen charakteristischen Fieberschub und parallel zur Bildung der Pusteln zu einer Erhöhung der weißen Blutkörperchen (Leukozyten) und zu einem Absinken des Kalziumgehaltes im Blut.
Auch der Albumin-Wert in Blutplasma ist typischerweise erniedrigt. Albumin ist ein wichtiges Eiweiß unseres Körpers, welches u. a. als Transport-Protein dient und dessen verminderter Blutspiegel-Wert z. B. ein Hinweis für eine Leberschädigung sein kann.
Gibt es eine bekannte Ursache für die Zumbusch-Psoriasis?
Die Ursachen der Psoriasis vom Typ Zumbusch liegen noch größtenteils im Dunkeln. Es gibt eine Reihe an Theorien, bewiesen ist nichts. Offenbar kommt es bei der Zumbusch-Psoriasis zu einem massenhaften Einströmen von Interleukin-8 in die Hornschicht der Haut. Interleukine sind körpereigene Botenstoffe, auch Zytokine genannt.
Hier aber scheint das Interleukin übers Ziel hinauszuschießen. Sein Einwandern in die Haut zieht wiederum neutrophile Granulozyten an, eine bestimmte Unterform der weißen Blutkörperchen. Und die verursachen dann die Entzündung der Haut.
Darüber hinaus scheint auch der sogenannte Tumornekrosefaktor (TNF) seine Hände im Spiel zu haben – noch so ein mysteriöses, körpereigenes Zytokin (das übrigens trotz des Namens in diesem Fall nichts mit Krebs zu tun hat).
Akrodermatitis continua suppurativa (Morbus Hallopeau genannt)
Bei der Akrodermatitis continua suppurativa (auch Morbus Hallopeau genannt) kommt es hingegen zu einer Pustelbildung lediglich an den Finger- und Zehenendgliedern, die im Verlauf ggf. mit Nagelverlust einhergehen kann.
Warum entstehen bei der Schuppenflechte Schuppen?
Die Schuppen bei der Psoriasis sind das Resultat eines stark beschleunigten Hautwachstums. Und eines entsprechend stark beschleunigten Absterbens von Hautzellen. Denn bei den Schuppen handelt es sich um nichts anderes als um abgestorbene Hautzellen.
Ursache ist eine Fehlregulation
Warum es bei der Schuppenflechte zu solch einem erhöhten Hautwachstum kommt, ist immer noch nicht endgültig geklärt. Fest steht, dass einwandernde Immunzellen diesen erhöhten Zellumsatz auslösen, indem sie die Hautzellen angreifen. Man geht derzeit davon aus, dass die Abwehrzellen im Zuge einer Autoimmunreaktion die körpereigenen Hautzellen für Bakterien oder Viren halten, mit denen sie es früher einmal zu tun hatten. Eine klassische Verwechslung also.
Und falls Sie sich fragen sollten, warum die Haut unter den schuppenden Hautstellen so stark gerötet ist: Die Haut-Erneuerungs-Arbeiten direkt unter den Schuppenflechte-Herden gehen mit einer starken Durchblutung einher, die diese intensive Rötung hervorruft.
Wie häufig ist die Schuppenflechte?
Die Schuppenflechte ist vergleichsweise weit verbreitet, in manchen Ländern (z. B. USA) noch stärker als in Deutschland. Bei uns sind Schätzungen zufolge 2-2,5% der Bevölkerung von der Psoriasis vulgaris als häufigste Form betroffen. In etwa 60-70% dieser Fälle handelt es sich um den Früh-Typ (Typ I).
Etwa ein Drittel aller Schuppenflechte-Fälle beginnt erst nach dem 40. Lebensjahr. Bei dieser sogenannten Spätmanifestation der Psoriasis (Typ II) spielen genetische Ursachen im Gegensatz zum Typ I nur eine nachgeordnete Rolle.
Ursachen
Warum gilt die Schuppenflechte (Psoriasis) als Autoimmunkrankheit?
Als Autoimmunkrankheit bezeichnet man all jene Erkrankungen, bei denen das körpereigene Immunsystem fälschlicherweise eigene Körperzellen angreift. Bildlich gesprochen verwechseln die Abwehrzellen ihre Brüder und Schwestern mit Fremdstoffen oder Erregern und bekämpfen sie. Eine klassische Autoimmunerkrankung ist zum Beispiel die Multiple Sklerose, bei der sich das Immunsystem gegen die eigenen Nervenfasern und deren Hüllen richtet.
Bei der Psoriasis geht eine moderne Hypothese davon aus, dass sich die Abwehrzellen versehentlich auf die oberflächlichen Hautzellen stürzen, weil sie sie für früher einmal bekämpfte Erreger (Bakterien, Viren) halten. In der Folge kommt es durch die Entzündungsreize zu einem beschleunigten Wachstum und Absterben der betroffenen Hautzellen. Genau diese abgestorbenen Zellen bilden dann die typischen Schuppen.
Die Rolle der Vererbung und Gene
Wird die Schuppenflechte vererbt?
Ja, wobei es sich bei der Schuppenflechte nicht um eine klassische Erbkrankheit handelt. Aber fest steht: Genetische Faktoren spielen bei der Entstehung der Psoriasis eine entscheidende Rolle. Allerdings müssen offensichtlich auch immer noch andere auslösende Faktoren hinzukommen, damit sich tatsächlich eine Schuppenflechte entwickelt.
Auch gibt es nicht wie bei klassischen Erbkrankheiten ein bestimmtes Gen, welches für Schuppenflechte verantwortlich ist, sondern es handelt sich nach aktuellem Kenntnisstand eher um eine Kombination mehrerer genetischer Veränderungen, die dann zur Psoriasis führen.
Die „Psoriasis-Gene“
Beim Typ I der Psoriasis vulgaris, der häufigsten und familiär gehäuft vorkommenden Variante der Schuppenflechte, liegen die nachweisbaren "Psoriasis-Gene" (typische mit der Schuppenflechte assoziierte Gen-Eigenschaften) beispielsweise allesamt auf Chromosom 6.
In Familien, in denen Schuppenflechte gehäuft auftritt, kommen demnach alle diese Genveränderungen irgendwo vor – aber nur bei wenigen Familienmitgliedern treffen sie alle zusammen.
Ist die Veranlagung nur eine Komponente?
Die genetischen Ursachen der Schuppenflechte werden belegt durch eine auffällige Häufung in bestimmten Familien, aber auch bei bestimmten Völkern (Häufigkeit in China 0,2%, Häufigkeit in Kasachstan 12%).
Aber gerade an den US-Amerikanern wird deutlich, wie sehr die Forschung hier noch im Dunkeln tappt. Denn gerade dort stellt sich die spannende Frage, woher diese Gene eigentlich kommen sollen. Das Gros der Einwanderer kam aus Europa, also aus einer Region mit weniger Betroffenen. Weitere Kandidaten, nämlich Indianer und Schwarzafrikaner, erkranken praktisch nie an Schuppenflechte.
Sind damals gehäuft Familien mit Schuppenflechte-Veranlagung in die USA ausgewandert? Oder spielen hier, was viel wahrscheinlicher ist, doch Umweltfaktoren oder auch Ernährung eine Rolle?
Nicht nur genetisch veranlagt
Das erkennt man an eineiigen Zwillingen. Hat ein eineiiger Zwilling Schuppenflechte, liegt die Wahrscheinlichkeit des anderen Zwillings, ebenfalls eine Schuppenflechte zu bekommen (oder schon zu haben), bei etwa 65 bis 70%.
Daran wird der genetische Zusammenhang sehr deutlich. Daran wird aber auch deutlich, dass die genetische Veranlagung allein nicht zur Schuppenflechte führen muss. Denn sonst würden nicht ein Drittel der Zwillinge von Geschwistern mit Psoriasis davon befreit bleiben.
Kann man auch Schuppenflechte bekommen, wenn die Eltern und Großeltern keine Schuppenflechte hatten?
Ja. Zwar gibt es bei der Entstehung der Schuppenflechte einen eindeutigen genetischen Zusammenhang, und es gibt auch familiäre Häufungen.
Allerdings werden dabei oft mehrere Generationen übersprungen. Auch eine Psoriasis beim Ur-Opa oder der Ur-Ur-Oma bedeutet also noch ein erhöhtes eigenes Risiko. Was freilich irrelevant ist, weil man davon in der Regel eh nichts weiß.
Ein Gen genügt nicht
Warum solche Generationensprünge in Familien vorkommen, ist nicht einfach zu erklären, aber wir versuchen es mal: Ganz offensichtlich müssen mehrere Genveränderungen zusammenkommen, damit eine Schuppenflechte entsteht. Ein einziges verändertes Gen genügt also nicht.
In Familien, in denen Schuppenflechte gehäuft auftritt, kommen demnach alle diese Genveränderungen irgendwo vor. Aber nur bei wenigen Familienmitgliedern treffen sie alle zusammen.
Außerdem müssen nach aktuellem Kenntnisstand zu der genetischen Veranlagung immer auch noch andere "äußere" Faktoren hinzukommen, damit eine Schuppenflechte entsteht.
Stimmt es, dass die Psoriasis-Gene auch schützen?
Das wird zumindest von vielen Experten vermutet. Die Frage kam auf, weil nach den Regeln der Evolutionslehre die Schuppenflechte bzw. die beteiligten Gene eigentlich schon längst "ausgestorben" sein müssten, wenn sie denn nur Nachteile hätten. Die Schuppenflechte ist aber schon seit dem Altertum bekannt, hält sich also hartnäckig.
Eine aktuelle These postuliert, dass die genetische Veranlagung zu Psoriasis zugleich einen besseren Schutz vor Hautinfektionen bedeuten könnte. Der Hintergrund: Bei Menschen mit Neigung zur Schuppenflechte ist die Hornschicht der Haut (Stratum corneum) besonders aktiv, und diese Hautschicht wiederum produziert vermehrt antibakteriell wirkende Proteine.
Ist die Schuppenflechte ansteckend?
Nein, die Schuppenflechte ist nicht ansteckend. Allerdings reagieren viele Mitmenschen aus Unkenntnis den Betroffenen gegenüber so, als wäre sie es. Das kommt insbesondere dann zum Tragen, wenn sich die entzündeten Hautpartien nicht unter der Kleidung verbergen lassen, wie etwa beim Schwimmbadbesuch. Dort kommt dann häufig noch erschwerend hinzu, dass alle verstohlen zu einem starren (zumindest glaubt man das immer), aber keiner etwas sagt.
Beim Friseur hingegen müssen Menschen mit Schuppenflechte damit rechnen, auf ihre Erkrankung angesprochen zu werden, wenn sich diese gerade durch einen Schub zu erkennen gibt. Medizinisch fortgebildete Vertreter der haarschneidenden Zunft sind allerdings mit dem Erscheinungsbild vertraut und können im Idealfall sogar nützliche Tipps zur geeigneten Haar- und Kopfhautpflege geben.
Vor allem Kinder brauchen Unterstützung
Noch wesentlich belastender als für Erwachsene kann eine solche manchmal auch nur gefühlte Stigmatisierung für Kinder sein. Es kann ihre Lebensqualität empfindlich beeinträchtigen, wenn sie die Krankheit nicht verstehen und weder mit ihr noch mit etwaigen Reaktionen in ihrem sozialen Umfeld souverän umgehen können. Möglicherweise schämen sie sich, werden gehänselt, schwänzen die Schule, bleiben lieber zuhause, treiben keinen Sport und fürchten, keine Freunde oder Partner wegen der (vermeintlich abstoßenden) Hautkrankheit zu finden.
Deshalb ist es für Ihr Kind mit Schuppenflechte besonders wichtig, dass Sie sein Selbstbewusstsein stärken, damit es trotzdem die Kontakte zu seinen Freunden pflegt und seinen Alltag so normal wie möglich gestaltet. Eventuell kann es auch hilfreich sein, sich an eine Selbsthilfegruppe zu wenden und den Kontakt zu anderen betroffenen Kindern und deren Eltern zu suchen.
Unwissen und Vorurteile weit verbreitet
Das Wissen vieler Menschen über die Schuppenflechte ist so dürftig, dass Vorurteile vorprogrammiert sind. Eine vor einigen Jahren durchgeführte Umfrage bei 5.000 Europäern zu ihren Kenntnissen über die Hauterkrankung lässt einen zum Teil die Haare zu Berge stehen.
Befragt wurden zufällig ausgewählte Personen in Großbritannien, Frankreich, Italien, Spanien und Deutschland. Angesichts der Ergebnisse sind wir ganz froh, nicht zu wissen, welche Antworten in welchen Ländern besonders häufig gegeben wurden.
Ärgern, wundern oder aufklären?
Fast jeder fünfte Befragte glaubte, dass schlechte Körperpflege für die Schuppenflechte verantwortlich sei. Obwohl die Mehrzahl wusste, dass die Psoriasis nicht ansteckend ist, gab jeder Zweite an, einen Menschen mit Schuppenflechte nicht umarmen oder küssen zu wollen. Sogar schwimmen wollten einige der Befragten nicht gemeinsam mit Menschen, die Psoriasis haben. Männer waren hierbei im Schnitt noch vorurteilsbehafteter.
Angesichts solch erschreckender Ahnungslosigkeit kann man einerseits sicher sagen: "Gut, mit denen eben nicht." Man kann sich aber auch ärgern, denn aus purer Blödheit wie ein Aussätziger angesehen zu werden, ist schwer zu tolerieren. Aus Sicht der Wissenschaftler sind diese Ergebnisse in jedem Fall ein klarer Hinweis darauf, dass dringend mehr zur Information über die (für andere ja völlig harmlose) Hauterkrankung Schuppenflechte getan werden muss.
Auslöser
Welche "Triggerfaktoren" lösen häufig das erste Auftreten der Schuppenflechte aus?
Neben der vererbten Veranlagung sind bestimmte innere und äußere Schuppenflechte-Auslöser an jedem Krankheitsausbruch beteiligt. Diese Auslöser können sowohl zu einem erstmaligen Auftreten der Psoriasis führen als auch neue Schübe hervorrufen oder bestehende sogar verschlimmern.
Medikamente und andere Triggerfaktoren der Psoriasis
Können Medikamente die Schuppenflechte auslösen?
Ja, zu den Arzneimitteln, die eine Psoriasis triggern können, gehören u.a. Blutdrucksenker, Antidepressiva, Schmerz- und Rheumamittel, Medikamente gegen Malaria, Cholesterinsenker, bestimmte Antibiotika, Interferone etc.
Betablocker
Ja, auch Betablocker können womöglich einen Psoriasis-Schub auslösen. Deshalb findet sich ein entsprechender Hinweis in der Packungsbeilage. Grundlage dafür sind vor allem Einzelbeobachtungen.
Effekt bleibt fraglich
Eine Metaanalyse, also die Auswertung zahlreicher Studien zu diesem Thema, hat dagegen kein vermehrtes Erstauftreten von Psoriasis unter Betablockern ergeben. Inwieweit diese Medikamente eine bereits bestehende Schuppenflechte verschlechtern, konnte dabei nicht geklärt werden.
Unterschiedliche Erfahrungen mit Betablockern
Die Berichte von Betroffenen im Internet sind ebenfalls uneinheitlich. Während die einen bei sich keinerlei Hautprobleme oder zumindest keine Veränderung unter Betablockern beobachten, machen die anderen die Betablocker für ihre Schuppenflechte oder auch für deren Verschlimmerung verantwortlich.
Wenn sich Hautprobleme unter einer blutdrucksenkenden Behandlung neu oder verstärkt bemerkbar machen, sollten Sie mit Ihrem Arzt über mögliche Alternativen zur Art des Medikaments oder der Behandlung sprechen.
Welche weiteren Triggerfaktoren gibt es?
Auch Rauchen, Alkohol, scharfe Gewürze und Zitrusfrüchte gehören zu den Risikofaktoren, die im Verdacht stehen, eine Psoriasis auszulösen bzw. zu verschlechtern. Daneben gibt es eine Reihe an anderen Erkrankungen, die dafür verantwortlich sein können:
- akute bakterielle und virale Infektionen (v. a. durch Streptokokken im Rahmen einer Bronchitis oder Mandelentzündung)
- chronische Infektionen (z. B. Zahnwurzel- und Nasennebenhöhlenentzündungen, Harnwegsinfekte)
- Diabetes, Übergewicht, Gefäßverkalkungen
- Stress, psychische Belastungssituationen, Depressionen
- Hautverletzungen (u. a. durch Druck, Reibung, Schnitt- und Schürfwunden)
Wenn die Hormone verrückt spielen
Auch Hormonveränderungen z. B. durch Pubertät, Menstruation, Wechseljahre, Schilddrüsenerkrankungen (z.B. Überfunktion oder Unterfunktion der Schilddrüse) können die Psoriasis aufflammen lassen.
Kann eine Schwangerschaft oder ein Infekt eine Psoriasis auslösen?
Offenbar ja. Es gibt eine ganze Reihe an Frauen, bei denen die Psoriasis erstmals während der Schwangerschaft auftrat.
Experten vermuten, dass die mit einer Schwangerschaft einhergehenden hormonellen Umstellungen zum Ausbruch der – schon zuvor schlummernden – Schuppenflechte führen können. Bewiesen ist dieser Zusammenhang aber nicht.
Grippaler Infekt als Auslöser
Es gibt eine ganze Reihe an Berichten Betroffener, bei denen es zum ersten Auftreten der Schuppenflechte unmittelbar nach einem grippalen Infekt kam. Allerdings trifft das nicht auf jeden zu. Ein ehernes Gesetzt liegt hier also nicht vor.
Können Kosmetika und Pflegemittel einen Psoriasis-Schub auslösen?
Ja. Für eine ganze Reihe an kosmetischen Produkten ist bekannt, dass sie einen Schuppenflechte-Schub auslösen oder die Beschwerden verschlimmern können. Zu nennen sind hier u.a.:
- alkoholhaltige Kosmetika, die die Haut austrocknen
- Rasierschaum
- Handwaschmittel
- Haarsprays
Das bedeutet natürlich nicht, dass bei jedem Menschen mit Schuppenflechte eine solche Reaktion erfolgt. Bei vielen sind diese Kosmetika ohne jede (negative) Wirkung. Aber wenn es um die Suche nach unklaren Auslösern geht, stehen diese Stoffe auf der Liste der Verdächtigen.
Vorsicht auch bei bestimmten Psoriasis-Shampoos
Das gilt übrigens zum Teil auch für Mittel, die eigens zur Linderung der Schuppenflechte-Beschwerden gegeben werden. So können Shampoos mit dem Inhaltsstoff Zink-Pyrithion mitunter eine Psoriasis auch verschlimmern.
Übrigens, die erste Manifestation einer Schuppenflechte äußert sich gerne als sogenannte Psoriasis guttata (gesprenkelte Psoriasis), die noch etwas untypisch ist und nach einer gewissen Zeit wieder abklingt – oder direkt in die "klassische" Psoriasis vulgaris übergehen kann.
Warum ist die Schuppenflechte im Winter oft schlimmer als im Sommer?
Nicht bei allen, aber bei vielen Menschen mit Schuppenflechte kommt es vor allem in den Herbst- und Wintermonaten zu stärkeren Schüben. Erklärt wird dies zum einen durch die im Winter ohnehin angegriffene Haut (draußen nasskaltes Klima, drinnen trockene Heizungsluft).
UV-Strahlen wirken therapeutisch
Zum anderen dürfte auch die geringere Sonneneinstrahlung in den Herbst- und Wintermonaten verantwortlich für die ausgeprägteren Hauterscheinungen sein. Denn schließlich gelten UV-Strahlen sogar als therapeutische Methode gegen die Schuppenflechte.
Die daraus abgeleitete Empfehlung mancher Ärzte "Fahren Sie doch ans Meer" ist allerdings etwas sehr leichtfertig. Natürlich verweilt man mit Schuppenflechte optimalerweise im Süden, zumindest in den Wintermonaten. Aber wer kann das schon? Selbst wenn man seinen kompletten Jahresurlaub in den Winter legt und sich weite Reisen leisten kann, kommt man um die nasskalten Monate hierzulande nicht komplett herum. Man muss also auch ein Stück weit damit leben, dass der Winter nicht die beste aller Zeiten ist, zumindest nicht aus Schuppenflechte-Sicht.
Symptome
Nicht bei allen Betroffenen zeigt sich die Schuppenflechte von ihrer klassischen Seite. Wenn statt der typischen silbrig-schuppenden Psoriasis-Plaques eher unspezifische Rötungen oder Pusteln auftreten, ist es auch für die behandelnden Ärzte nicht immer leicht, die richtige Diagnose zu stellen.
Wie sehen die Hautveränderungen bei Schuppenflechte typischerweise aus?
Das Erscheinungsbild kann zwar individuell stark variieren, aber folgende Charakteristika der Hautveränderungen sind typisch für eine Schuppenflechte:
- rötliche, runde Herde mit silbrig-schuppender Oberfläche
- Die Herde sind recht scharf begrenzt und leicht erhaben (bildlich gesprochen wie eine kleine, flache Insel im Meer).
- bevorzugtes Auftreten an der Kopfhaut, den Streckseiten der Extremitäten (Ellenbogen, Kniescheiben), Bauchnabelregion und Afterregion, Fingerknöchelchen und hinter den Ohrläppchen
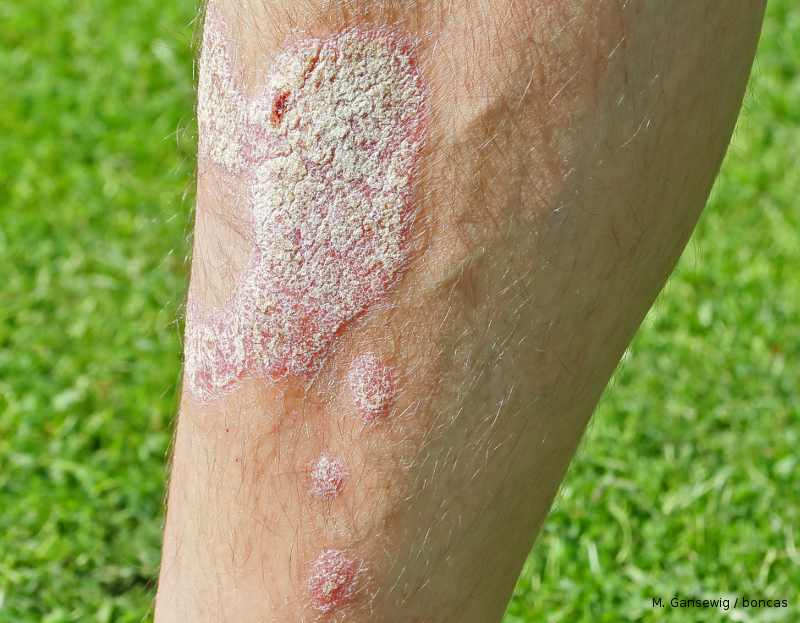
Es sind genau diese Bilder, die die meisten Menschen mit der Erkrankung Psoriasis verbinden: erhabene, teils großflächige, weißsilbrig-schuppende, rötliche Hautveränderungen an Armen, Beinen, Kopf oder auch am Steißbein. Aber Psoriasis kann auch anders aussehen.
Besondere Formen der Psoriasis
Wie kann sich eine Schuppenflechte außerdem äußern?
Zum Beispiel kann sie punkt- oder tropfenförmig auftreten. Man bezeichnet sie dann als Psoriasis punctata bzw. guttata. Entweder ist es die Ersterscheinung einer Schuppenflechte oder aber Ausdruck einer Bakterieninfektion (Streptokokken) bzw. einer Medikamentenunverträglichkeit bei Menschen mit entsprechender genetischer Veranlagung.
Kann die Psoriasis auch in den Beugeflächen vorkommen?
Ja, man bezeichnet sie dann als Psoriasis inversa. Meist tritt diese Variante aber in Kombination mit der typischen Psoriasis vulgaris auf. Neben den klassischen Hautveränderungen haben die Betroffenen also zusätzlich scharf begrenzte, nicht schuppende, leicht erhabene Rötungen an Armbeugen, Kniekehlen, Achseln, Leisten etc.
Nicht immer leicht zu erkennen
Wenn sich die Schuppenflechte an Händen und Füßen zeigt, dann gerne als Psoriasis palmarum et plantarum. Im Bereich der Handinnenflächen und Fußsohlen sieht man scharf begrenzte, leicht gerötete Herde mit meist fest anhaftender gelblicher Schuppung.
Diese Erscheinungsform kann mit schmerzhaften Rissen (Rhagaden) einhergehen und ist sehr schwer vom sogenannten "hyperkeratotisch-rhagadiformen Handekzem" oder auch von einer bestimmten Form des Hand- und Fußpilzes zu unterscheiden.
Welche weiteren Varianten der Schuppenflechte gibt es?
Eine Sonderform der Schuppenflechte stellt außerdem die Psoriatische Erythrodermie dar. Hierbei zeigt sich die komplette Haut einheitlich gerötet, leicht geschwollen und eher feinschuppig. Dieses Krankheitsbild entwickelt sich oft aus der klassischen Psoriasis vulgaris und kann dann aber über Monate oder sogar Jahre so bestehen bleiben. Rein äußerlich lässt sich diese Ganzkörperrötung kaum von Erythrodermien anderer Hauterkrankungen unterscheiden und muss dann ggf. über eine Gewebeprobe näher untersucht werden.
Barber, Zumbusch und Hallopeau
Zu den selteneren Varianten der Psoriasis gehören auch die pustulösen Erscheinungsformen wie die Psoriasis pustulosa palmaris et plantaris (Typ Barber), Psoriasis pustulosa generalisata (Typ Zumbusch) und Akrodermatitis continua suppurativa (Morbus Hallopeau).
Kann es bei Schuppenflechte auch zum Haarausfall kommen?
Ja, allerdings nur, wenn die Kopfhaut über längere Zeit sehr stark betroffen ist. Dann kann es zur sogenannten Alopecia psoriatica kommen.
Hinter dem kryptischen Namen verbirgt sich ein inselförmiger, durch die Schuppenflechte verursachter Haarausfall. Er entsteht, wenn die Haarfollikel (Wachstumszentren der Haare) zu stark in Mitleidenschaft gezogen werden.
An welchen Körperstellen tritt Schuppenflechte am häufigsten auf?
Die schuppenden Hautstellen bei der Schuppenflechte treten am häufigsten an den Knien, den Ellenbogen und am Kopf auf. An den Extremitäten sind generell die Streckseiten (Vorderseite Beine, Hinterseite Arme) häufiger betroffen.
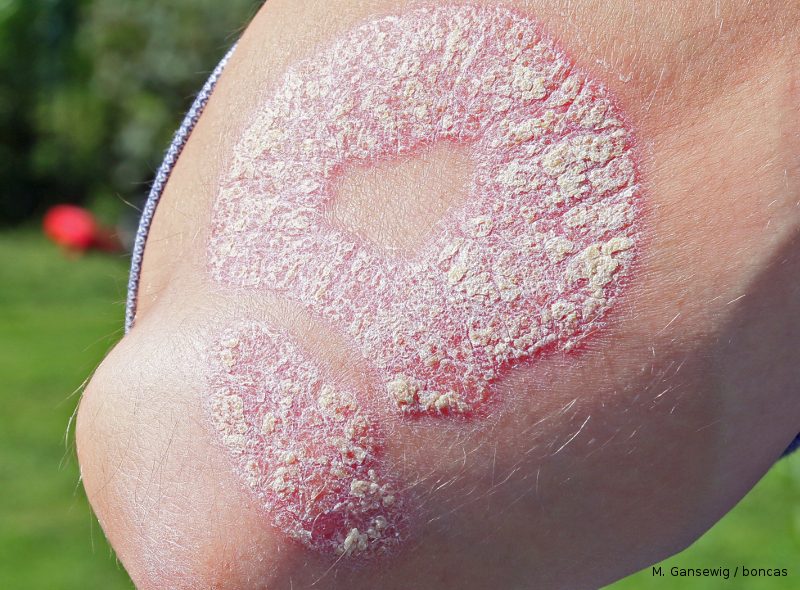
Die Psoriasis zeigt sich also bevorzugt an den Hautarealen, die auch stärker beansprucht oder gedehnt werden.
Psoriasis an besonders unangenehmen Stellen
Kann die Schuppenflechte auch an den Nägeln auftreten?
Ja, Veränderungen an den Nägeln kommen bei der Psoriasis häufig vor. Typische Varianten sind hierbei die Tüpfelnägel (Grübchen der Nagelplatte), die Ölflecke (gelbliche Flecken im Nagelbett) und die psoriatische Onychodystrophie (wachstumsgestörte krümelige, gelbliche Nägel). Allerdings sind all dies nur statistische Werte, im individuellen Fall sind viele Variationen möglich. Zum Beispiel kann eine Psoriasis auch nur im Kopfhautbereich auftreten, ohne jede Beteiligung des übrigen Körpers. Bei dieser begrenzten Ausbreitung kann es dauerhaft bleiben, oder aber die Schuppungen treten im weiteren Verlauf auch an anderen Körperstellen auf.
Gibt es Schuppenflechte im Intimbereich?
Ja. Wenn die Schuppenflechte-Herde auch den Intimbereich betreffen, ist das für die Betroffenen besonders unangenehm. Abgesehen vom Schamgefühl sind die Hautveränderungen in diesem Bereich oft sehr hartnäckig. Hinzu kommt, dass sie von Ärzten nicht immer sofort erkannt werden, weil die typische silbrige Schuppung häufig fehlt. Fehldiagnosen wie "Hefepilz-Infektion" sind nicht selten.
Vor allem rund um den After kommt es zu Rötungen und offenen, wunden Stellen. Die Herde können sehr schmerzhaft sein, stark jucken und oft auch den Stuhlgang erschweren.
Aber auch im vorderen Intimbereich kann die Schuppenflechte auftreten. Vor allem im Leistenbereich, aber auch rund um den Penis und an der Eichel kommt es dann zu geröteten und manchmal schmerzhaften Hautstellen. Probleme beim Geschlechtsverkehr können bestehen.
Wichtigstes Gegenmittel:
Scham überwinden und zum Dermatologen gehen. Denn auch wenn es manchmal schwierig ist, auch in diesem Bereich ist die Schuppenflechte behandelbar.
Wie kann sich die Schuppenflechte noch äußern?
Viele Menschen wissen es nicht, aber die Schuppenflechte wird heutzutage als systemische Erkrankung aufgefasst, die sowohl Hautsymptome, eine mögliche Gelenkbeteiligung (Psoriasis-Arthritis) sowie weitere charakteristische Begleiterkrankungen umfasst.
So haben viele Betroffene aufgrund der systemischen Entzündung auch ein erhöhtes Risiko für Herz-/Gefäß-, für Stoffwechsel- und psychische Erkrankungen. Das sollte man wissen und auch ernstnehmen.
Umfassende Behandlung
Deshalb ist es wichtig, dass die Fachärzte untereinander kommunizieren und ggf. zusammen mit Ihrem Hausarzt ein für Sie optimales Therapiekonzept zusammenstellen.
Jucken die Hautstellen bei der Schuppenflechte?
Ja, sehr häufig. Der Juckreiz kann von Person zu Person sehr unterschiedlich ausfallen. Auch ist er nicht immer gleichbleibend vorhanden, sondern hängt auch von der Krankheitsaktivität ab.
Unterm Strich aber jucken die Hautstellen bei der Schuppenflechte – zumindest zeitweise – bei fast jedem. In akuten Phasen kann der Juckreiz extrem belastend sein, zumal es leider längst nicht immer gelingt, ihn mit einfachen Mitteln zum Verschwinden zu bringen.
Was ist das Köbner-Phänomen?
Gemeint ist damit das Auftreten neuer, krankheitsspezifischer Hautveränderungen (z. B. neuer Psoriasisherde) nach einer unspezifischen Reizung. Das Köbner-Phänomen wird auch "isomorpher Reizeffekt" genannt und wurde erstmals vom deutschen Dermatologen Heinrich Köbner (1838-1904) beschrieben.
Hautreizung ruft Symptome hervor
Aber was bedeutet das nun genau? Im Falle der Schuppenflechte kann man etwa durch einen mechanischen oder thermischen Reiz an einer vorher nicht befallenen Stelle abseits der üblichen Lokalisation neue psoriatische Hautveränderungen provozieren.
Um nur einige Beispiele zu nennen:
- durch Brillenbügel hervorgerufene Psoriasis hinter den Ohren
- durch die Reibung des Gürtels entstandene neue Stellen am Bauch
- neue Psoriasisherde im Bereich einer frischen Tätowierung oder Verletzung
- durch starken Sonnenbrand oder andere Verbrennungen provozierter Hautschub
Das Köbner-Phänomen muss übrigens nicht sofort nach wenigen Tagen sichtbar werden, manchmal tritt es erst Wochen oder sogar Monate später auf.
Diagnostik
Wie wird die Diagnose Schuppenflechte gesichert?
Die übliche Schuppenflechte (Psoriasis vulgaris) ist eine typische Blickdiagnose, die der geübte Arzt in der Regel allein durch Anschauen der charakteristischen Hautveränderungen und Befragen des Patienten mit hinreichender Sicherheit stellen kann.
Zudem gibt es drei klassische Phänomene zur Diagnosesicherung, wenn der Arzt nicht nur anschaut, sondern auch anfasst:
- Das "Kerzenwachs-Phänomen": Die von der Schuppenflechte befallenen schuppenden Hautpartien erinnern in ihrer talgartigen Konsistenz oft an Kerzenwachs.
- Das "Phänomen des letzten Häutchens": Vorsichtiges Kratzen lässt ein leicht verletzbares Häutchen unter der Psoriasis-Plaque erscheinen. Dieses Zeichen gilt als nahezu beweisend für eine Schuppenflechte.
- Das "Auspitz-Phänomen" oder auch "Phänomen des blutigen Taus": Das Verletzen des letzten Häutchens führt zu punktförmigen Blutungen aus den vermehrten und erweiterten Kapillaren (feinste Blutgefäße der Haut).
In manchen Fällen, etwa wenn sich die Hauterscheinungen an speziellen Körperstellen (z.B. in Hautfalten) befinden, ist der Ausschluss anderer Erkrankungen erforderlich (z.B. Intertrigo oder Candidose). Nur selten ist eine Gewebeprobe mit histologischer Untersuchung notwendig, um die Verdachtsdiagnose zu bestätigen.
Mit welchen Hauterkrankungen kann man die Schuppenflechte verwechseln?
Normalerweise ist eine Verwechslung für einen erfahrenen Arzt so gut wie ausgeschlossen. Das äußere Erscheinungsbild der Schuppenflechte ist meist wegweisend und bedarf nur in Ausnahmefällen der diagnostischen Absicherung durch spezielle Maßnahmen wie der Hautbiopsie (histopathologische Untersuchung einer Gewebeprobe).
Es gibt allerdings durchaus Krankheiten, die ähnliche Hauterscheinungen produzieren können. Zu diesen zählen:
- Kontaktekzeme (z. B. allergisches Kontaktekzem)
- seborrhoisches Ekzem
- nummuläres Ekzem
- Syphilis (Lues)
- Pityriasis rosea (Röschenflechte)
- Pityriasis lichenoides chronica (Parapsoriasis guttata)
- Tinea (Pilzinfektion)
- psoriasiforme Ekzeme (z. B. bei HIV oder Arzneimittelallergie)
- Intertrigo (im Bereich von Körperfalten auftretende, z. T. nässende Hautentzündung)
Richtungsweisende Fragen
Um die Diagnose Psoriasis individuell möglichst sicher stellen zu können, ist es deshalb ggf. erforderlich, dass Ihnen Ihr behandelnder Arzt folgende Fragen stellt:
- Wann ist die Hauterkrankung erstmals aufgetreten?
- Wie alt waren Sie zum Zeitpunkt des Krankheitsbeginns?
- Nehmen Sie Medikamente ein – insbesondere neue Medikamente?
- Sind andere Familienmitglieder von Schuppenflechte oder anderen Hauterkrankungen betroffen?
- Lässt sich das sogenannte Köbner-Phänomen nachweisen (etwa durch berufliche Belastung, z. B. Verstärkung der Herde an den Knien bei Fliesenlegern)?
- Ist der Verlauf anhaltend oder schubweise mit Besserung?
- Welches sind die typischen Lokalisationen der Hautveränderungen?
- Besteht Juckreiz?
- Gibt es Nagelveränderungen?
- Haben Sie Gelenkbeschwerden?
- Waren Infektionen mit dem Beginn der Hautveränderungen oder einer Verschlimmerung verbunden?
- Wie war die bisherige Therapie? Mit welchem Erfolg?
Wie wird der Schweregrad einer Schuppenflechte beurteilt?
Im Gegensatz zu anderen Krankheiten gibt es keine allgemeingültige Definition des Schweregrades einer Psoriasis. Es gibt nur sogenannte Scores, mit denen die objektivierbaren körperlichen Beschwerden quantifiziert und die Beeinträchtigung der Lebensqualität erfasst werden sollen.
Daneben werden verschiedene weitere Parameter bei der individuellen Bewertung des Krankheitsbildes berücksichtigt:
- Lokalisation der Erkrankung (sichtbarer Bereich, Genitalregion)
- besondere Symptome (Juckreiz)
- Ansprechen auf Therapieversuche
- Krankheitslast (individueller Umgang damit)
- Notwendigkeit stationärer und rehabilitativer Maßnahmen in der Vergangenheit
- Notwendigkeit einer kontinuierlichen medizinischen Versorgung und Therapie
Welche Scores gibt es zur Einteilung und wie sinnvoll sind solche Scores?
BSA (Body Surface Area)
Dieser Score misst die von Psoriasis-Plaques betroffene Hautoberfläche. Als Faustregel gilt hierbei: Eine Handfläche des betroffenen Patienten entspricht etwa einem Prozent (1%) von dessen Körperoberfläche.
PASI (Psoriasis Area and Severity Index)
Der PASI-Score dient zur Einteilung der Schuppenflechte in bestimmte Schweregrade. PASI steht dabei für "Psoriasis Area and Severity Index" (Area: Wo befinden sich die Psoriasis-Herde?, Severity: Wie ausgeprägt sind die Läsionen?).
Der Index orientiert sich an der Ausdehnung der Erkrankung sowie der Rötung, Dicke und Schuppung der Hautherde. Nach diesem System werden Punkte vergeben – bis hin zu maximal 72. Liegt der PASI-Score oberhalb von 10 Punkten, sprechen Mediziner von einer mittelschweren oder schweren Erkrankung.
In Therapie-Studien ist PASI ein Verlaufsparameter
In wissenschaftlichen Studien wird als klassischer Standardwert gerne auf den PASI 75 zurückgegriffen, der den Prozentsatz an Personen angibt, bei denen es im Behandlungs- bzw. Beobachtungsverlauf zu einer mindestens 75%igen Reduktion ihres PASI-Wertes gekommen ist. In entsprechender Weise kommen auch die Parameter PASI 50 oder 90 zum (wissenschaftlichen) Einsatz. PASI 100 entspräche einer Verbesserung des PASI-Scores um 100% und damit völliger Erscheinungsfreiheit.
Der PASI gilt für mittelschwere bis schwere Erkrankungen als zuverlässiger Schätzwert für den Schweregrad einer Schuppenflechte. Bei schwacher Symptomatik (z. B. Hautstellen nur an Ellbogen, Knie oder Kopfhaut) wird mitunter der „lokale PASI“ (LPSI) angewendet, der nur die Schwere der Einzelsymptome erfasst.
NAPSI (Nail Psoriasis Severity Index)
Der NAPSI (Nail Psoriasis Severity Index) ist ein weiterer Score, der der Beurteilung des Schweregrades der Psoriasis an den Finger- und Fußnägeln dient.
DLQI – Messen der Lebensqualität
Während der PASI ausschließlich die auf der Haut sichtbaren Auswirkungen der Schuppenflechte berücksichtigt, erfasst der DLQI (Dermatologische Lebensqualitäts-Index) dagegen die subjektiven Folgen dieser chronischen Hauterkrankung auf die Psyche und Lebensqualität der Betroffenen.
Der DLQI liefert quasi zusätzliche Informationen zu den psychosozialen Auswirkungen der Psoriasis auf verschiedene Lebensbereiche. Der Fragebogen besteht aus zehn Fragen, in denen ermittelt wird, wie sehr die Psoriasis das Leben bzw. den Alltag der Betroffenen in den vergangenen sieben Tagen beeinflusst hat. Die Skala reicht von 0 (gar nicht) bis 3 (sehr stark) und der erfragte DLQI ergibt einen Wert zwischen 0 und 30.
Sind sie sinnvoll oder nicht?
Vielleicht fragt sich der eine oder andere jetzt, wozu diese ganzen Scores (außer zu Studienzwecken) eigentlich gut sein sollen. Nun, tatsächlich ist es so, dass diese Messverfahren natürlich auch ihre Kritiker haben.
Da die zu einem bestimmten Zeitpunkt erfassten Informationen reine Momentaufnahmen einer chronischen, zum Teil stark wechselhaften Erkrankung darstellen, empfinden manche Betroffene diese Messmethoden als zu kurzsichtig. Andererseits stellt sich dann allerdings die Frage, auf welche Art und Weise man das Ganze denn sonst möglichst objektiv bewerten könnte.
Werte über 10 sind entscheidend
Sehen Sie es einfach als eine Art Orientierungshilfe zur phasenweise Beurteilung einer chronisch verlaufenden Hautkrankheit und einer damit verbundenen, individuell optimalen Therapiestrategie.
Laut Leitlinien ist es nämlich so, dass bei der Schuppenflechte zwei dieser Scores einen Wert von 10 oder höher erreichen müssen, um die Psoriasis als mittelschwer bis schwer zu definieren und damit beispielsweise überhaupt erst eine systemische (innerliche) Therapie rechtfertigen zu können
Behandlung
Auch wenn bislang immer noch nicht heilbar, so hat sich in den letzten Jahrzehnten doch einiges in der Therapie der Schuppenflechte getan. Innovative Medikamente sowohl in der äußerlichen als auch in der innerlichen Behandlung der Psoriasis sorgen zunehmend dafür, dass Betroffene weniger Leidensdruck bzw. eine höhere Lebensqualität empfinden.
Behandlung der Schuppenflechte: kurze Einführung
Zur Behandlung der Schuppenflechte steht ein Sammelsurium unterschiedlichster Therapieoptionen zur Verfügung, die alle ein gemeinsamer Nachteil eint: Heilbar ist die Psoriasis mit ihnen nicht. Zurückdrängen lassen sich die unschönen Hautveränderungen bei konsequenter Anwendung aber schon, im ein oder anderen Fall sogar dauerhaft.
Die Wahl des Behandlungsverfahrens hängt von den befallenen Körperregionen und dem Schweregrad der Erkrankung ab. Verschiedene Therapieformen können prinzipiell auch miteinander kombiniert werden, wobei bestimmte Faktoren wie etwa Dauer und Dosierung der jeweiligen Maßnahme zu beachten sind.
Therapieformen je nach Schweregrad
Je nach Schweregrad und Lokalisation Ihrer Schuppenflechte sowie unter Berücksichtigung möglicher Begleiterkrankungen stehen Ihnen grundsätzlich verschiedenste Therapieformen zur Verfügung.
Eine orientierende Empfehlung zur stadiengerechten Behandlung der Psoriasis sehen Sie nachfolgend:
- leichte Form der Psoriasis: vor allem äußerliche Behandlung mit Calcineurin-Hemmern, Dithranol, Kortison-Präparaten, Tazaroten, Vitamin D3-Analoga, Laser oder evtl. Steinkohlenteer
- mittelschwere Form: äußerliche Behandlung + Photo-, Klima- bzw. Balneotherapie, ggf. psychosoziale Therapie
- schwere Form: äußerliche Behandlung + Photo-/Klima-/Balneotherapie + systemische (innerliche) Therapie mit Cyclosporin A, Fumarsäureester, Methotrexat, Retinoiden oder sogenannten Biologicals (z.B. Adalimumab), ggf. psychosoziale Therapie
Topische Therapie
Topisch heißt hier nichts anderes als "örtlich" oder "äußerlich". Wenn man also bei einer Schuppenflechte nur die Haut direkt behandelt, zum Beispiel mit Salben, dann ist das eine topische Therapie. Demgegenüber steht die systemische (innerliche) Behandlung, bei der man einen Wirkstoff schluckt oder spritzt.
Bei der Psoriasis kommen u. a. folgende topische Therapievarianten zum Einsatz:
- Schuppenablösung (Keratolyse) mit z. B. Salicylsäure- oder harnstoffhaltigen Salben
- Vitamin D3-Derivate, Retinoide (Vitamin A-Abkömmlinge) und Dithranol zur Hemmung der schnellen Zellvermehrung mit Schuppenbildung
- antientzündlich wirkende, kortisonhaltige Präparate bzw. topische Calcineurin-Hemmer, ggf. ergänzende Öl-, Schwefel- oder Solebäder
Leitlinienempfehlungen zur topischen Therapie
Die Behandlung der Schuppenflechte hat sich in den letzten 20 Jahren stark verändert – auch in der äußerlichen Therapie. Im folgenden geben wir Ihnen einen Überblick, welche Behandlungsoptionen in den aktuellen Leitlinien der Fachgesellschaften empfohlen werden und wie sie zu bewerten sind.
Calcineurin-Inhibitoren
Calcineurin-Inhibitoren beeinflussen das Immunsystem und wirken antientzündlich. Ursprünglich für die Transplantationsmedizin entwickelt, haben sie ihren Platz auch in der Dermatologie gefunden. Zu ihnen gehören die topischen (äußerlichen) Wirkstoffe
- Tacrolimus (Protopic®) und
- Pimecrolimus (Elidel®).
Pilze liefern hochwirksame Substanzen, die für die Medizin nutzbar gemacht werden können. Bekanntestes Beispiel ist sicherlich das aus Pilzen stammende Antibiotikum Penicillin. Auch Pimecrolimus ist ein Wirkstoff, der aus Pilzen gewonnen wurden. Tacrolimus stammt dagegen aus einem Bakterium (Streptomyces tsukubaensis).
Calcineurin-Inhibitoren (Elidel®, Protopic®)
Wie wirken Calcineurin-Inhibitoren (Protopic®, Elidel®) bei der Schuppenflechte?
Im Off-label-use (d.h. außerhalb der Zulassung) werden sie auch zur Lokalbehandlung der Plaque-Psoriasis eingesetzt. Die Leitlinien-Autoren halten das dort für erwägenswert, wo Kortison-Präparate eher nicht in Frage kommen:
Etwa bei Läsionen im Gesicht, an intertriginösen Stellen oder im Genito-Anal-Bereich. Am übrigen Körper wird die Anwendung der Calcineurin-Inhibitoren dagegen nicht empfohlen, angesichts bestehender Therapiealternativen, mangelnder Datenlage und fehlender Zulassung.
Wirkung nach etwa 2 Wochen
Mit dem klinischen Wirkungseintritt ist nach etwa zwei Wochen zu rechnen. Nach 6-12 Wochen weisen 40-50 % der Betroffenen in Studien eine deutliche Verbesserung oder vollständige Abheilung der Läsionen auf.
Über eine Kombinationstherapie der Psoriasis mit Calcineurin-Inhibitoren und anderen topischen oder systemischen Behandlungsansätzen liegen keine Studiendaten vor.
Welche Nebenwirkungen kann die Behandlung haben?
Als häufigste unerwünschte Arzneimittelwirkungen bei der Anwendung werden Brennen, Juckreiz, Rötung und ein Wärmegefühl unmittelbar nach dem Auftragen genannt. Dies scheint bei Protopic® etwas stärker ausgeprägt zu sein als bei Elidel®. Meist handelt es sich aber um vorübergehende Nebenwirkungen zu Therapiebeginn.
Wann darf ich Calcineurin-Inhibitoren nicht einnehmen und was muss ich unbedingt beachten?
Wichtige relative Gegenanzeigen sind Hautinfektionen, Immunsuppression, Schwangerschaft und Stillzeit.
Vorsicht mit UV-Strahlung
Elidel® und Protopic® sollten nicht mit UV-Strahlung kombiniert werden. Durchgeführte Studien bei Tieren haben Hinweise darauf ergeben, dass die gleichzeitige Anwendung von Calcineurin-Inhibitoren und UV-Licht zu einer erhöhten Rate von Hauttumoren führt.
Zwar konnte diese Beobachtung trotz jahrelanger Anwendungspraxis am Menschen bislang nicht bestätigt werden. Aus Sicherheitsgründen gilt aktuell dennoch die Empfehlung, die Behandlung nicht mit UVA, UVB oder einer PUVA-Lichttherapie zu kombinieren.
Sonnenschutz wird empfohlen
Falls Sie sich während einer äußerlichen Therapie mit Elidel® oder Protopic® dem Sonnenlicht aussetzen müssen, achten Sie auf einen ausreichenden Sonnenschutz. Insbesondere der Gesichtsbereich benötigt einen intensiven UV-Schutz.
Neben einem entsprechenden luftigen Textilschutz (z.B. leichter Sonnenhut oder Sonnencap) empfiehlt sich ein Sonnenschutzmittel mit einem wirkungsvollen UVA-/UVB-Filter und einem sehr hohen Lichtschutzfaktor. Ggf. sollte die Anwendung auf einmal täglich abends reduziert werden oder bei intensiver Sonnenstrahlung (Sommerurlaub) sogar pausiert werden.
Kleiner Tipp noch hinterher…
Mit Alkohol sollte man während der Behandlung mit Pimecrolimus und Tacrolimus ebenfalls eher zurückhaltend sein. Die Kombination aus Alkohol und Calcineurin-Inhibitoren lässt die Schuppenflechte gelegentlich nochmal aufflammen.
Unschöne Flecken im Gesicht
Manche Betroffene bekommen unmittelbar nach Alkoholgenuss auch rote, entzündete Flecken im Gesicht. Und das völlig unabhängig davon, ob das Gesicht mitbehandelt wird oder nicht.
Können Calcineurin-Inhibitoren Krebs auslösen?
Der im Jahre 2012 veröffentlichte Medizinreport zur Arzneimittelsicherheit von topischen Calcineurin-Inhibitoren sorgt auch heute noch bei vielen Menschen für Unsicherheit und Skepsis gegenüber Protopic und Elidel. Diskutiert wird ein möglicherweise erhöhtes Krebsrisiko, weil bei der systemischen (innerlichen) Therapie mit Calcineurin-Inhibitoren eine leicht erhöhte Krebsrate festgestellt wurde (v.a. Hautkrebs und Lymphome).
Erhöhtes Krebsrisiko nicht bestätigt
In der Zusammenschau der bislang vorliegenden Studien und Beobachtungen gibt es (seit der Zulassung von Protopic® und Elidel® im Jahr 2002) bislang aber keine überzeugenden Hinweise dafür, dass topische Calcineurin-Inhibitoren bösartige Erkrankungen (Plattenepithelkarzinome, maligne Lymphome) hervorrufen.
Dithranol
Dithranol, ein synthetisches Teerderivat, war vor dem Aufkommen der Glukokortikoide (Kortison) und Vitamin-D3-Analoga bis in die frühen 1980er Jahre europaweit das führende Lokaltherapeutikum gegen Psoriasis vulgaris. Heute wird es vor allem im stationären Bereich als Rezeptur angewendet und dafür auch in der Leitlinie empfohlen. Für den ambulanten Bereich stehen die Präparate Psoralon®, Psoradexan®, Micanol® zur Verfügung. Die Handhabbarkeit für den Betroffenen limitiert allerdings den ambulanten Einsatz, den die Leitlinie lediglich für erwägenswert hält.
Dithranol wird auch als Anthralin oder Cignolin bezeichnet.
Dithranol (Psoralon®, Psoradexan®, Micanol®) bei der Schuppenflechte
Wie lange dauert es, bis Dithranol wirkt?
Der Wirkungseintritt zeigt sich üblicherweise nach 2-3 Wochen. Als Kontrollparameter sollten Sie auf die Intensität der Hautirritation achten.
Wie gut wirkt und wie lange erfolgt die Behandlung?
Über 4-8 Wochen. Je nach klinischem Setting und eigener Erfahrung als Minuten- bzw. Kurzkontakttherapie oder „klassisch“ ohne anschließendes Abwaschen der Salbe.
Die Ansprechraten sind vergleichsweise gut. Eine deutliche Besserung bis hin zur Totalremission (komplette Rückbildung der Symptome) stellt sich nach Studienlage bei 30-70% der Betroffenen ein.
Kombination mit UV-Therapie möglich
Bei schwereren Formen der Plaque-Psoriasis verbessert eine Kombination sowohl mit Phototherapien als auch mit anderen Topika (Calcipotriol) das Ergebnis.
Welche Nebenwirkungen können bei Dithranol auftreten?
Die Therapiesicherheit ist hoch. Die Nebenwirkungen sind nur lokaler Natur und halten sich in Form von Brennen, Rötung und vorübergehender Braunfärbung im Rahmen.
Wann darf ich Dithranol nicht anwenden?
Absolut kontraindiziert ist Dithranol bei erythrodermischer Psoriasis, Psoriasis pustulosa und Psoriasisherden in der Nähe der Schleimhäute oder der Augen.
Glukokortikosteroide (Kortison)
Seit über einem halben Jahrhundert werden Kortikosteroide zur Behandlung von Hautkrankheiten wie u.a. der Schuppenflechte topisch angewandt. Die gute Wirksamkeit ist auf höchstem Evidenzniveau belegt. Die Leitlinie zur Psoriasis verzeichnet eine starke Empfehlung für die Kortikoide der Wirkstoffklasse III und eine Kann-Empfehlung für die Wirkstoffklasse IV, die zwar stärker wirksam, dafür aber (zumindest theoretisch) auch risikoträchtiger für unerwünschte Arzneimittelwirkungen sind.
Kortison bei der Schuppenflechte
Wann wirken Kortison-Salben bei Psoriasis?
Der Wirkungseintritt ist bereits nach 1-2 Wochen zu erwarten. Spezifischer Kontrollparameter bedarf es nicht. Ein typisches Therapieprotokoll sieht eine dreiwöchige Phase mit ein- bis zweimaliger Applikation und ein anschließendes Ausschleichen über zwei Wochen vor.
Guter Kombinationspartner
Durch Kombination der topischen Kortikoide mit anderen lokalen oder systemischen Therapeutika kann ihre Wirksamkeit erhöht werden. Das gilt u.a. für Salicylsäure und topische Vitamin-D3-Analoga, deren Einsatz in fixen Kombinationspräparaten mit den Steroiden gebräuchlich ist.
Welche Nebenwirkungen sind möglich?
Zu möglichen Nebenwirkungen zählen u.a. Brennen, Juckreiz, Rötung und Bläschenbildung. Unerwünschte Langzeiteffekte wie Hautatrophien oder Teleangiektasien sollten vermieden werden, da sie nicht reversibel und nur schlecht behandelbar sind.
Wann ist Vorsicht geboten?
Im Gesichts-, Genital-, Hals- und Körperfaltenbereich ist der Kortikoid-Einsatz wegen der erhöhten Hautempfindlichkeit zu meiden. Ein vorsichtiges Vorgehen ist während Schwangerschaft und Stillzeit geboten, es besteht aber kein teratogenes Risiko. Ansonsten sind die Glukokortikoide unkompliziert und günstig in der Anwendung.
Vitamin D3 und Analoga
Vitamin-D3-Analoga sind seit über zwei Jahrzehnten in Deutschland zur lokalen Behandlung der leichten bis mittelschweren Plaque-Psoriasis zugelassen. Der erste Vertreter dieser Wirkstoffgruppe war das Calcipotriol (Psorcutan®, Daivonex®). Tacalcitol (Curatoderm®) und das natürliche Vitamin-D3-Molekül Calcitriol (Silkis®) folgten.
Die Leitlinienempfehlung beruht auf einem starken Konsens. Das gilt für die Monotherapie ebenso wie für die fixe Kombination mit Glukokortikoiden bzw. Betamethason, das gleichzeitig die Verträglichkeit verbessert (Daivobet®, Psorcutan® Beta).
Vitamin D3 bei der Schuppenflechte (Psorcutan®, Daivonex®, Curatoderm®, Silkis®)
Wann und wie gut wirkt Vitamin D3 (Calcitriol, Calcipotriol) bei Psoriasis?
Die klinische Wirkung setzt nach 1-2 Wochen ein. Bei 30-50% der Behandelten kommt es gemäß Studienlage nach 4-6 Wochen zu einer deutlichen Verbesserung bis vollständigen Abheilung der Läsionen. Calcitriol und Calcipotriol scheinen dabei gleich wirksam zu sein.
Kombination mit Ciclosporin möglich
Bei schwerer Psoriasis bewirkt die topische Vitamin-D3-Applikation in Verbindung mit einer systemischen Ciclosporin-Therapie einen synergistischen (sich gegenseitig verstärkenden) Effekt.
Welche Nebenwirkungen kann Vitamin D3 haben?
Hautirritationen wie Rötung, Juckreiz und Brennen treten häufig auf. Sie sind in der Regel schnell reversibel, wenn die Behandlung zurückgefahren oder kurzfristig gestoppt wird. Mit einer Hyperkalzämie (zu hoher Kalziumspiegel im Blut) ist bei topischer Anwendung kaum zu rechnen.
Interaktionen möglich
Bei gleichzeitiger Gabe von Medikamenten wie Thiazid-Diuretika (Entwässerungsmedikamente) oder schweren Erkrankungen von Leber oder Niere ist allerdings Vorsicht bzw. die Kontrolle des Serumkalziumspiegels angebracht. Eine Kombination mit salicylathaltigen Präparaten inaktiviert übrigens die Vitamin-Wirkung.
Welchen Vorteil haben Salben und Gele aus Kortison und Vitamin D3?
Bei einer länger andauernden Behandlung mit Kortison-Salben besteht die Gefahr, dass die Haut an den entsprechenden Stellen immer dünner und poröser wird. Denn Kortison kann die Kollagenfasern in der Haut schädigen, die für die Stabilität und Elastizität der Haut verantwortlich sind. Enthalten die Salben zusätzlich Calcipotriol, eine Art Nachbildung des Vitamin D3, ist diese Gefahr deutlich geringer.
Kombinations-Präparate aus Betamethason und Calcipotriol sind zum Beispiel:
- Daivobet®
- Xamiol®
Positive Studienergebnisse
In Untersuchungen wurde festgestellt, dass bei einer Kombination der beiden Wirkstoffe die Ausdünnung der Haut durch das Kortison deutlich geringer ausfällt. Das gilt auch für Schuppenflechte-Herde an der Kopfhaut, für die es mittlerweile ein entsprechendes Kombinations-Präparat in Gel-Form gibt.
Das bedeutet nicht, dass die Kombination aus Kortison und dem Vitamin-D3-Analogon völlig unbedenklich und ohne Nebenwirkungen ist. Aber zumindest das Problem der "porösen Haut" scheint damit verringert zu sein.
Tazaroten
Der S3-Leitlinie zufolge kann die topische Anwendung von Tazaroten zur Behandlung von leichter bis mittelschwerer Psoriasis erwogen werden. Sein Einsatz ist allerdings durch die Tatsache limitiert, dass dieses sogenannte Retinoid der dritten Generation in Deutschland zwar zugelassen ist, aber nicht mehr vertrieben wird. Der Bezug muss also über eine Auslandsapotheke erfolgen.
Die Wirkung beginnt rasch nach 1-2 Wochen und führt nach zwölf Wochen bei der Hälfte der Betroffenen zu einer mindestens 50%igen Verbesserung der Hautläsionen. Der Therapieerfolg hält bis zu drei Monate nach Behandlungsende an. Optimiert wird er durch die Kombination mit topischen Kortikoiden, die sich gleichzeitig mildernd auf die häufig zu beobachtenden Hautirritationen auswirken.
Systemische Nebenwirkungen sind, anders als bei oralen Retinoiden, nicht zu befürchten. Schwangerschaft und Stillzeit sind absolute Kontraindikationen. Auf ausreichenden UV-Lichtschutz während der Behandlung ist zu achten.
Steinkohlenteer
Ungeachtet der Tatsache, dass sich auf dem deutschen Arzneimittelmarkt gegenwärtig noch zahlreiche Fertigpräparate mit Steinkohlenteer befinden, ist dessen Bedeutung eher von historischer Natur. Die Leitlinienautoren halten den Einsatz dieser Substanz zur Monotherapie der Psoriasis vulgaris jedenfalls für obsolet und allenfalls in Kombination mit UV-Licht für ausnahmsweise erwägenswert.
Der genaue Wirkmechanismus von Steinkohlenteer ist unklar. Der Evidenzgrad der wissenschaftlichen Beurteilung ist der schlechteste unter allen in der Leitlinie aufgeführten Therapeutika. Auch bei seiner belegten Wirksamkeit schneidet das Teerprodukt vergleichsweise schlechter ab. Sein effektiver Zusatznutzen bei kombinierter gegenüber einer alleinigen Phototherapie ist nicht gesichert.
Farbe und Geruch dieses Kohle-Destillationsproduktes sind für den Patienten tendenziell abschreckend und die Gefahren einer Photosensibilisierung und des karzinogenen Risikos tendenziell bedrohlich. Das macht eine entsprechende Aufklärung und Vorsichts- bzw. Kontrollmaßnahmen während und nach der Behandlung erforderlich. Eine Langzeitanwendung über vier Wochen hinaus verbietet sich ebenso wie der Einsatz in Schwangerschaft und Stillzeit sowie bei speziellen Hautsituationen.
Hilfe bei ständigem Juckreiz
Hilft eincremen gegen den Juckreiz?
Grundsätzlich gilt erstmal: Sorgen Sie dafür, dass Ihre von Schuppenflechte geplagte Haut immer schön eingefettet ist. Denn eine gute Pflege der Haut ist bei der Psoriasis schon fast die halbe Miete.
Wenn die Haut nämlich sehr trocken ist, juckt sie nicht nur stärker, sie reißt im Bereich der Psoriasis-Plaques auch gerne mal ein. Und das kann wiederum zu schmerzhaften Blutungen führen.
Die Auswahl an Hautpflegeprodukten ist riesig, unübersichtlich und oft auch sehr kostspielig. Lassen Sie sich deshalb von Ihrem Hautarzt beraten, bevor Sie sich ansonsten vielleicht zu einem unnötig teuren Kauf in der Apotheke hinreißen lassen.
Produkte nach Bedarf einsetzen
Zunächst einmal sollten Sie immer eine Lotion oder Creme zuhause haben, die Sie für die tägliche Basis-Pflegetherapie einsetzen. Je nach Hautzustand und Jahreszeit darf die Grundlage mal wasserhaltiger, mal fetthaltiger sein.
Empfehlenswert sind hierbei Produkte, die zusätzlich 5-10% Urea (Harnstoff) enthalten. Der Wirkstoff speichert nicht nur länger die Feuchtigkeit in Ihrer Haut, er hilft auch etwas gegen Juckreiz.
Es gibt aber auch ganz bestimmte Wirkstoffe, die speziell gegen den Juckreiz entwickelt worden sind und entweder einer bestimmten Cremegrundlage beigemischt werden oder die Sie als Fertigpräparat kaufen können. Diese meist etwas teureren Cremes oder Lotionen sollten Sie dann nur bedarfsgerecht einsetzen.
Hilft es, die juckenden Stellen zu kühlen?
Unbedingt. Sind Sie während einer akuten Juckreizattacke gerade zuhause, dann hilft oft auch das Kühlen der betroffenen Hautpartie. Eine umwickelte Kaltkompresse oder auch ein kalter Umschlag mit kräftig durchgezogenem Schwarztee sind am besten geeignet. Die im Tee enthaltenen Gerbstoffe wirken zusätzlich antientzündlich und juckreizlindernd.
Sollten Sie zu den Menschen gehören, die häufiger unter Juckreiz leiden, dann achten Sie zusätzlich auch auf kühle Raumluft und das Tragen atmungsaktiver, nicht scheuender Kleidung.
Was kann ich tun, wenn es nicht mehr zum Aushalten ist?
Manchmal ist der Juckreiz so stark, dass herkömmliche Pflegeprodukte und Alltagstipps nicht ausreichen. In solchen Situationen kann es sein, dass Sie auf Tabletten zurückgreifen müssen, die auch als Antihistaminika bezeichnet werden und oft frei verkäuflich sind. Sprechen Sie dennoch vorher mit Ihrem Dermatologen.
In Ausnahmefällen kann es vorkommen, dass man kurzzeitig ein Kortison-Präparat einsetzen muss, um den starken Leidensdruck betroffener Psoriatiker zu lindern.
Bei wiederholtem Auftreten solcher Juckreizepisoden werden alternativ auch andere innerlich wirkende Arzneistoffe längerfristig eingesetzt.
Weitere Behandlungsformen
Ergänzend zu einer pflegenden Basisbehandlung in Kombination mit einer medikamentösen topischen Therapie werden gerne bedarfsgerecht noch weitere Therapieverfahren eingesetzt.
Zu den weiteren Behandlungsoptionen der Schuppenflechte gehören demnach u. a.:
- UV- bzw. Phototherapie: Bestrahlung mit UV-Licht, allein oder in Kombination mit verschiedenen Medikamenten (Photo-Chemotherapie, PUVA) oder mit einem Solebad (Balneo-Phototherapie)
- systemische Therapie (per Tabletteneinnahme, Spritzen oder Infusion): Als Wirkstoffe kommen u. a. Fumarsäure, Methotrexat, Cyclosporin A, Retinoide und sogenannte Biologicals (z.B. Adalimumab) zum Einsatz.
- Klimatherapie: Salzwasser in Kombination mit natürlicher UV-Strahlung an geeigneten Orten wie z. B. der Nordsee; alternativ in einer spezialisierten Behandlungseinrichtung
- psychosoziale Therapie: begleitend bei starker seelischer Belastung bzw. Komponente
Systemische Behandlung
Die Behandlung der Schuppenflechte hat sich vor allem in der inneren Therapie in den letzten Jahren stark verändert. Im Folgenden geben wir Ihnen einen Überblick, welche Behandlungsoptionen in den aktuellen Leitlinien der Fachgesellschaften empfohlen werden und wie sie zu bewerten sind.
Adalimumab (Humira®)
Wie wirkt Adalimumab (Humira®)?
Adalimumab (Humira®) ist in Deutschland seit 2005 gegen Psoriasis-Arthritis und seit 2007 gegen Psoriasis vulgaris zugelassen. Der Antikörper hemmt durch Bindung an den Tumornekrosefaktor (TNF-α) dessen biologische Wirkung.
Was muss ich bei und während der Anwendung beachten?
Die Anwendung erfolgt subkutan (als Spritze unter die Haut), ggf. auch durch einen Angehörigen. Ein klinischer Effekt ist nach 4-8 Wochen zu erwarten, die volle Wirksamkeit nach 12-16 Wochen.
Bei bis zu 80% der Betroffenen wird nach Studienlage eine PASI-75-Reduktion erreicht. Damit zählt Adalimumab zu den wirksamsten Antipsoriatika und erhält eine starke Leitlinienempfehlung. Die gilt vor allem dann, wenn die konventionellen Therapieformen nicht erfolgreich, unverträglich oder kontraindiziert sind.
Adalimumab ist zur Langzeittherapie geeignet. Besonders sinnvoll ist sein Einsatz bei gleichzeitigem Vorliegen einer Psoriasis-Arthritis.
Adalimumab ist als Second-Line-Medikament indiziert. Die Jahrestherapiekosten bewegen sich im fünfstelligen Bereich. Die Zulassung von Adalimumab bezieht sich auf Erwachsene, bei Kindern liegen keine Erfahrungen mit dem TNF-α-Blocker vor.
Bezüglich der Sicherheit ist vor allem die Gefahr schwerer Infekte zu beachten. Die Monitoring-Maßnahmen vor und während der Behandlung betreffen neben der Überwachung von Leberparametern den Ausschluss von Infektionen (u.a. Tuberkulose).
Auch eine Konzeption ist auszuschließen. Ein teratogenes (fruchtschädigendes) Risiko ist zwar nicht bekannt, trotzdem gelten Schwangerschaft (bis 5 Monate nach der Behandlung) und Stillzeit als absolute Kontraindikation.
Das trifft auch auf eine schwere Herzinsuffizienz (NYHA Grad III-IV) zu. Sehr häufig sind Reaktionen an der Injektionsstelle und Infektionen der oberen Atemwege zu beobachten.
In die Kategorie „häufig“ fallen Nebenwirkungen wie Lungenentzündung, Bronchitis, virale Infektionen (Herpes, Zoster), Kopfschmerzen, Exantheme, Psoriasis, Haarausfall, Arthritis und Erhöhungen der Leberwerte.
Er wird vor allem für die Anfangstherapie der mittelschweren bis schweren Plaque-Psoriasis empfohlen. Hier finden Sie das Wichtigste zum Wirkstoff Ciclosporin im Überblick:
Ciclosporin (Cicloral®, Immunosporin®, Neoimmun®)
Wie wirkt Ciclosporin (Cicloral®, Immunosporin®, Neoimmun®)?
Der Wirkstoff Ciclosporin (ursprünglich noch mit dem Zusatz „A“ bezeichnet) ist seit über zwei Jahrzehnten in der Psoriasis-Behandlung im Einsatz, mit sinkender Bedeutung. Er hemmt im Rahmen komplexer biochemischer Vorgänge letztlich die Produktion wichtiger Botenstoffe.
Ciclosporin wird vor allem für die Anfangstherapie der mittelschweren bis schweren Plaque-Psoriasis empfohlen, aufgrund der kumulativen Risiken weniger für die mehrjährige Langzeitanwendung. Es sind auch entsprechende Kontraindikationen für den Ciclosporin-Einsatz zu beachten.
Gerade im Hinblick auf die neuartigen Biologika kann Ciclosporin mittlerweile zu den konventionellen Therapieverfahren gerechnet werden. Die klinische Wirksamkeit zeigt sich nach 6-12 Wochen und erreicht nach 24 Wochen ihren Höhepunkt.
Dosisabhängig wird den Studiendaten zufolge bei einem Drittel bis der Hälfte aller Behandelten eine Reduktion des Schweregrades um 75% erzielt. Auch die Rate der unerwünschten Wirkungen ist dosisabhängig. Zu den typischen Nebenwirkungen zählen u.a. Blutdruckanstieg, Leberfunktionsstörung, Übelkeit, Inappetenz und Magen-Darm-Beschwerden.
Was muss ich bei und während der Einnahme beachten?
Im Unterschied zu anderen antipsoriatischen Systemtherapeutika sind bei Ciclosporin besonders die zahlreichen Arzneimittelinteraktionen zu beachten. Im Wechselspiel mit Statinen (Fettsenker) etwa ergibt sich ein erhöhtes Risiko für Muskelschäden.
Ein sorgfältiges Medikamentenmanagement ist ebenso obligat wie eine umfassende Anamnese und klinische sowie labordiagnostische Kontrollen vor und während der Behandlung.
Die Kombination mit topischen Präparaten wird in der Leitlinie ausdrücklich empfohlen. Verboten ist dagegen die gleichzeitige Anwendung von UV-Licht oder die systemische Gabe von Retinoiden.
Bestimmte Systemtherapeutika wie Methotrexat, Mykophenolat-Mofetil (CellCept®) oder Fumarsäureester können in der Kombinationstherapie bei entsprechend schwer Betroffenen die klinische Wirksamkeit wohl erhöhen.
Die Behandlung gilt als praktikabel und einfach. Im Folgenden stellen wir Ihnen die wichtigsten Fakten zum Wirkstoff Etanercept vor:
Etanercept (Enbrel®)
Wie wirkt Etanercept (Enbrel®)?
Etanercept (Enbrel® u.a.) ist seit gut einem Jahrzehnt zur Behandlung der Psoriasis-Arthritis und der Psoriasis vulgaris bei Erwachsenen zugelassen, seit 2008 auch für Kinder. Das Fusionsprotein bindet an lösliches TNF-α. Es blockiert damit dessen Stimulation der Entzündungskaskade und wirkt auf diese Weise antientzündlich und immunsuppressiv.
Die Mehrheit der Leitlinienautoren betrachtet Etanercept in der höheren Dosierung als stark und in der niedrigeren Dosierung als einfach empfehlenswert. Mit dem Second-Line-Therapie-Zusatz, der da lautet: „vor allem wenn andere Therapieformen keinen ausreichenden Therapieerfolg gezeigt haben, unverträglich oder kontraindiziert sind."
Der klinische Wirkungseintritt ist nach 6-12 Wochen zu erwarten, die maximale Wirksamkeit nach 24 Wochen. Die Studienergebnisse weisen, je nach Dosierung, bei einem Drittel bis der Hälfte der Betroffenen ein gutes Ansprechen auf.
Was gilt es bei der Anwendung zu beachten?
Etanercept wird subkutan (als Spritze unter die Haut) verabreicht und eignet sich zur Langzeitbehandlung. Während dieser kann es in einigen Fällen noch zu einer Verbesserung der Wirksamkeit kommen.
Bei gleichzeitig bestehender Psoriasis-Arthritis ist der Einsatz von Etanercept besonders sinnvoll. Die Kombination mit Methotrexat (MTX) oder Acitretin kann synergistische (sich gegenseitig verstärkende) Effekte zeugen.
Die Behandlung mit Etanercept ist vergleichsweise einfach und praktikabel, erfordert aber ein sorgfältiges Kontrollmanagement. Die Hauptgefahr sind schwere Infektionen.
Welche Nebenwirkungen können bei der Anwendung auftreten?
Die Nebenwirkungen betreffen in erster Linie lokale Reaktionen an der Einstichstelle, Atemwegs- und Hautinfektionen sowie Juckreiz. Als Kontrollparameter sollten Blutbild und Leberwerte vor und während der Behandlung erfasst werden.
Antikörper gegen Etanercept wurden bei bis zu 6% der Patienten festgestellt. Sie scheinen das Wirk- und Sicherheitsprofil der Substanz aber nicht zu beeinflussen. Absolute Kontraindikationen sind Herzinsuffizienz (NYHA Grad III – IV), schwere Infektionen (u.a. Tuberkulose-Ausschluss!), Schwangerschaft und Stillzeit.
Zu den Fumarsäureester gehören die Arzneimittel Fumaderm®, Skilarence® und Tecfidera®. Der enthaltene Wirkstoff ist Dimethylfumarat (DMF). Mehr dazu finden Sie hier:
Fumarsäureester (Fumaderm®, Skilarence® und Tecfidera®)
Wie wirken Fumarsäureester (Fumaderm®, Skilarence® und Tecfidera®)?
Nahezu 90% aller Betroffenen erhalten irgendwann im Laufe ihrer Behandlung ein Fumarsäureester-Präparat. Dabei wurzelt das ärztliche Vertrauen in diese Therapeutika vor allem in der klinischen Erfahrung und weniger im wissenschaftlich dokumentierten Nachweis.
Bereits seit einem halben Jahrhundert findet diese Substanzgruppe in Form von Individualrezepturen Verwendung in der Behandlung der Schuppenflechte. Die Erstzulassung für das Fertigarzneimittel Fumaderm® erfolgte in Deutschland 1995, zunächst für die schwere Form der Psoriasis vulgaris, über ein Jahrzehnt später auch für die mittelschwere Erkrankung.
Der eigentliche Wirkstoff ist Dimethylfumarat (DMF). Er führt letztlich zu einer Vielzahl immunologischer Effekte, allen voran eine starke Entzündungshemmung.Der Hautbefund bessert sich üblicherweise nach etwa sechs Wochen.
Bei 50-70% der Betroffenen wird am Ende der 16wöchigen Induktionsphase eine deutliche Linderung der Beschwerden erreicht. Die Leitlinienautoren sprechen eine Kann-Empfehlung für die Fumarsäureester aus.
Können bei der Behandlung Nebenwirkungen auftreten?
Ja, als limitierender Faktor der Fumarsäureester-Therapie erweisen sich mitunter ihre Nebenwirkungen. Magen-Darm-Beschwerden treten vor allem in den ersten Behandlungswochen bei über 60% der Betroffenen auf. Ein Tipp zur Verbesserung der Verträglichkeit ist die Tabletteneinnahme zusammen mit Milch.
Verschiedenartige Flush-Symptome (Rötung der Haut) stellen sich ebenfalls sehr häufig ein. Hier kann Acetylsalicylsäure (ASS) Abhilfe schaffen.
Vorteilhaft an den Fumarsäureestern ist ihre geringe Neigung zu Arzneimittelinteraktionen. Sie können auch mit allen topischen Antipsoriatika und in den ersten drei Wochen der Induktionsbehandlung mit UV-B und PUVA kombiniert werden. Von der Kombination mit Systemtherapeutika wird dagegen abgeraten.
Infliximab ist eines der stärksten Antipsoriatika in der Anfangsphase. Alle wichtigen Informationen rund um diesen Wirkstoff haben wir für Sie zusammengefasst:
Infliximab (Remicade®)
Wir wirkt Infliximab (Remicade®)?
Der TNF-α-Blocker Infliximab (Remicade®) wurde zur Behandlung der Psoriasis-Arthritis in Deutschland 2004 zugelassen und ein Jahr später auch für die Plaque-Psoriasis.
Infliximab ist eines der stärksten Antipsoriatika in der Anfangsphase. Die Wirksamkeit macht sich bereits nach 1-2 Wochen klinisch bemerkbar. Laut Studienergebnissen wird ein deutlich positiver Hautbefund bei üblicher Intervalldosierung nach zehn Wochen bei etwa 75-88% der Behandelten beobachtet.
Die positive Leitlinienempfehlung als Second-Line-Therapeutikum basiert auf höchstem Evidenzniveau.
Infliximab ist auch zur Langzeittherapie geeignet. Dabei ist in manchen Fällen mit einer Abnahme seiner Wirksamkeit wegen Antikörperbildung zu rechnen. Besonders sinnvoll ist der Einsatz des TNF-Blockers, wenn gleichzeitig auch eine Psoriasis-Arthritis vorliegt.
Die Wirksamkeit von Infliximab bei Nagelbeteiligung ist belegt und für Sonderformen wie die Psoriasis-Erythrodermie und die pustulöse Psoriasis wahrscheinlich.
Was muss ich bei und während der Behandlung beachten?
Infliximab wird per Infusion verabreicht. Zu Beginn wird die Infusion nach zwei und sechs Wochen, zur Erhaltung dann alle acht Wochen wiederholt. Was für den Betroffenen praktisch ist, bedeutet für den Arzt einen erhöhten Aufwand durch das Infusionsmanagement.
Akute Infusionsreaktionen sind häufig, aber meist milder Natur. Frösteln, Kopfschmerzen, Flushing, Übelkeit, Dyspnoe oder Infiltration an der Infusionsstelle sind typische Erscheinungen. Es bedarf in jedem Fall einer üblichen Notfallausrüstung und der Kontrolle des Behandelten während und noch eine Stunde nach der Infusion.
Für die Infusionsreaktionen sind nicht allein Infliximab-spezifische Antikörper verantwortlich, sie erhöhen aber das Risiko. Durch die gleichzeitige Gabe von Methotrexat kann die Antikörperbildung gegen Infliximab vermindert werden. Bei unregelmäßiger Anwendung sind Infusionsreaktionen wahrscheinlicher als bei kontinuierlicher Intervalltherapie alle acht Wochen.
Eine weitere, schlimmstenfalls tödliche Gefahr ist die Ausbildung schwerer Infektionen während der Immunsuppression durch Infliximab. Entsprechende Sicherheits-, Kontroll- und Aufklärungsmaßnahmen vor und während der Behandlung mit dem TNF-Blocker sind deshalb zu beachten.
Das gilt auch für die lange Halbwertszeit von Infliximab, das erst nach sechs Monaten komplett ausgeschieden ist.
Zu häufigeren Nebenwirkungen zählen ferner u.a. Exanthem, Pruritus, Urtikaria, Hyperhidrose, Sebostase und erhöhte Lebertransaminasen. Absolute Gegenanzeigen sind:
Herzinsuffizienz NYHA Grad III-IV, bekannte Überempfindlichkeit gegen Mausproteine, Tuberkulose oder andere schwere Infektionen, Schwangerschaft und Stillzeit.
Methotrexat ist auch unter dem Kürzel „MTX“ bekannt. Den aktuellen Wissensstand zu diesem Wirkstoff finden Sie hier:
Methotrexat
Wie wirkt Methotrexat?
Bereits 1971 wurde das Folsäure-Analogon Methotrexat (MTX) in den USA zugelassen, 20 Jahre später erstmals auch in Deutschland. Es greift in den Folsäure-Stoffwechsel ein. Auf diese Weise wirkt es wachstumshemmend und verändert das Immunsystem. Der genaue Wirkmechanismus gegen Psoriasis ist allerdings noch unbekannt.
MTX beginnt nach 4-8 Wochen zu wirken. Die klinische Erfahrung mit dieser Substanz ist weitaus größer als die in Studien gesammelten Wirksamkeits- und Sicherheitsbefunde. Die Besserungsraten fallen in neueren Monotherapiestudien schlechter aus als in früheren Untersuchungen. Nach 16 Wochen weist etwa ein Viertel bis die Hälfte der Behandelten einen deutlich gebesserten Hautbefund auf.
MTX erhält in der Leitlinie eine Kann-Empfehlung. Es dient vor allem zur Behandlung von schwerer, therapieresistenter Plaque-Psoriasis sowie von pustulösen und erythrodermischen Formen der Schuppenflechte.
MTX wird als geeignet zur Langzeitbehandlung betrachtet und ist – aus Kostenträgersicht erfreulich – sehr kostengünstig. Sein Einsatz ist bei gleichzeitig vorliegender Psoriasis-Arthritis sinnvoll. Es kann mit TNF-α-Blockern kombiniert werden.
Ist die Behandlung mit Methotrexat gefährlich?
Verschiedene sicherheitsrelevante Aspekte schränken die klinische Anwendung von MTX ein. Dazu zählen neben zahlreichen Arzneimittelinteraktionen sehr seltene, aber schwere Fälle von Überempfindlichkeitsreaktionen.
Im Vordergrund der Sicherheitsbedenken steht eine potenzielle Leberschädigung einer MTX-Behandlung. Ob das Risiko tatsächlich vom Überschreiten einer kumulativen Dosis von 1,5 g MTX abhängt oder dosisunabhängig besteht, ist nicht einhellig geklärt.
Neben Leberschäden zählen auch eine Lungenentzündung, Schädigung des Knochenmarks und der Nieren zu den schwerwiegenden, wenngleich seltenen Nebenwirkungen. Häufig werden dagegen Übelkeit, Müdigkeit, Erbrechen und ein Anstieg der Leberwerte beobachtet. Der sehr häufige Haarausfall ist reversibel, bildet sich also wieder zurück.
In welcher Form wird Methotrexat angewendet?
MTX wird oral oder parenteral (als Spritze) verabreicht. Der Applikationsweg scheint weder die Effektivität noch die Toxizität maßgeblich zu beeinflussen, es wird aber zur Injektion geraten. Zur Abmilderung von Nebenwirkungen kann Folsäure am Folgetag (24 Stunden Abstand) nach der MTX-Applikation eingenommen werden.
Als relevante Gegenanzeigen gelten u.a. Leber- und Nierenfunktionsstörungen, Herzmuskelerkrankungen, Diabetes mellitus, schwere Infektionen inklusive Tuberkulose, Kinderwunsch (beidgeschlechtlich), Schwangerschaft und Stillzeit.
Zum Therapiemanagement mit MTX gehören diverse Untersuchungs- und Kontrollmaßnahmen vor und während der Behandlung. Wichtig ist, dass Sie auf Alkohol verzichten und konsequent verhüten – auch Männer (Kondompflicht) – bis drei Monate nach Therapieende.
Das Arzneimittel Neotigason® beinhalten Retinoide. Die wichtigsten Informationen sowie Vor-und Nachteile haben wir für Sie gesammelt:
Retinoide (Neotigason®)
Wie wirken Retinoide (Neotigason®)?
Retinoide werden seit den 1970er Jahren in der Behandlung der Plaque-Psoriasis eingesetzt. Seit 1988 ist nur noch Acitretin (Neotigason®) als Vertreter dieser Vitamin-A-Abkömmlinge in Deutschland im Handel.
Der Wirkmechanismus der Retinoide ist bisher nicht genau bekannt. Bei der Wirksamkeit ist zwischen einem Niedrig- und einem Hochdosisbereich zu unterscheiden. Den Nutzen der Retinoide für die systemische Monotherapie der mittelschweren bis schweren Psoriasis vulgaris bewertet die Leitlinie anhand der verfügbaren Studienlage als nicht zufriedenstellend.
Acitretin in niedriger Dosierung wird deshalb aufgrund mangelnder Wirksamkeit nicht empfohlen. Die zunehmende Effektivität in höherer Dosierung wird häufig durch verstärkte unerwünschte Arzneimittelwirkungen erkauft.
Welche Nebenwirkungen können bei der Behandlung auftreten?
Dazu zählen vor allem eine Trockenheit der Haut und Schleimhäute sowie eine Entzündung der Lippen (Cheilitis). Auch Bindehautentzündung (Vorsicht bei Kontaktlinsen), Haarausfall und erhöhte Lichtempfindlichkeit sind häufige Nebenwirkungen.
Wann darf ich Retinoide nicht einnehmen?
Zu den absoluten Gegenanzeigen zählen schwerwiegende Nieren- oder Leberfunktionsstörungen, Schwangerschaft und Stillzeit sowie Kinderwunsch. Die Anwendung von Acitretin wird durch seine Teratogenität (fruchtschädigende Wirkung) stark eingeschränkt.
Schwangerschaftstests sind monatlich erforderlich und nach Absetzen der Therapie muss noch zwei Jahre lang verhütet werden. Acitretin wird deshalb bei gebärfähigen Frauen generell nicht empfohlen..
Vorteilhafter als bei der Monotherapie sieht es dank synergistischer Effekte mit der Kombination von Retinoiden und UV-Licht aus, möglicherweise auch mit TNF-Inhibitoren. Die wissenschaftlichen Belege dafür sind aber für ein positives Votum bisher nicht ausreichend. Besonders wirksam sind die Retinoide bei der Behandlung der psoriatischen Erythrodermie.
Der Wirkstoff Ustekinumab wird als Spritze verabreicht. Was Sie außerdem darüber wissen sollten, finden Sie hier:
Ustekinumab (Stelara®)
Wie wirkt Ustekinumab (Stelara®)?
Ustekinumab (Stelara®) wurde in Deutschland erstmals 2009 zur Behandlung der mittelschweren bis schweren Plaque-Psoriasis bei Erwachsenen als Second-Line-Therapeutikum zugelassen. Es kommt also zum Einsatz, wenn andere systemische Behandlungsverfahren einschließlich Ciclosporin, MTX und PUVA nicht angesprochen haben, nicht angezeigt sind oder nicht vertragen werden.
Wie wird Ustekinumab (Stelara®) angewendet?
Ustekinumab wird subkutan (als Spritze unter die Haut) appliziert. Das ist prinzipiell auch per Selbstinjektion möglich, sollte aber lieber durch den Hautarzt erfolgen. Die Jahrestherapiekosten bewegen sich im fünfstelligen Bereich. Die Zahl der jährlichen Injektionen lässt sich dagegen an einer Hand abzählen.
Nach erfolgter Initialdosis (Woche 0 und 4) wird der Antikörper nur alle zwölf Wochen verabreicht. Das macht die Anwendung sehr praktikabel. Die klinische Wirkung tritt normalerweise nach 6-12 Wochen in Erscheinung. Bei manchen Betroffenen entfaltet sie sich erst nach sechs Monaten zu voller Stärke.
Die Ansprechrate wird gemäß Studienauswertung nach zwölf Wochen überschlägig auf 67% beziffert. Für ein schlechtes Ansprechen können möglicherweise neutralisierende Antikörper verantwortlich sein.
Ustekinumab erhält in der Leitlinie eine starke Empfehlung. Es ist auch zur Langzeittherapie geeignet. Die Kombination mit topischen Antipsoriatika erscheint möglich und sinnvoll, entbehrt allerdings bisher einer wissenschaftlich dokumentierten Grundlage.
Wann darf Ustekinumab (Stelara®) nicht angewendet werden?
Eine vorbestehende Tuberkulose oder andere schwere Infektionskrankheiten sind eine absolute Kontraindikation für Ustekinumab. Das gilt aufgrund mangelnder Kenntnisse auch für Schwangerschaft und Stillzeit.
Vor einer Lebendimpfung muss eine Therapiepause von mindestens 15 Wochen vor und zwei Wochen nach der Impfung eingehalten werden.
Beim Blick auf unerwünschte Arzneimittelwirkungen stehen ebenfalls die Infektionen im Vordergrund. Für ein erhöhtes Infektionsrisiko gibt es derzeit keine eindeutigen Hinweise. In den klinischen Studien lag die Rate für diese und andere Nebenwirkungen unter Ustekinumab weitgehend im Bereich der Placebo-Gruppe.
Allerdings beschränken sich die bisherigen Erkenntnisse auf zeitlich überschaubare Erfahrungen bei einigen tausend Betroffenen. Die Langzeitbeobachtungen bleiben abzuwarten.
Neue Wirkstoffe
In den letzten Jahren sind mehrere neue Wirkstoffe zur Behandlung der Psoriasis auf den Markt gekommen oder stehen kurz vor der Zulassung. Auch wenn sie noch nicht Bestandteil der offiziellen Therapieleitlinien sind, werden sie von den Dermatologen bereits eingesetzt. Grund genug also, darüber Bescheid zu wissen. Der folgende Beitrag liefert eine Übersicht.
Was sind Biologika in der Therapie der Schuppenflechte?
Zahlreiche der oben genannten Wirkstoffe gegen die Schuppenflechte sind sogenannte Biologika. Den Namen "biologische Medikamente" erhielten sie, weil es sich um gentechnisch hergestellte Eiweiße handelt, die aus lebenden Zellkulturen gewonnen werden und den körpereigenen Stoffen sehr ähneln. Zudem greifen sie gezielt und direkt in das biologische Geschehen ein. Im Falle der Psoriasis und der Psoriasisarthritis schreiten sie gezielt in die überschießenden Abläufe des Immunsystems ein und hemmen damit auch die Entzündungsreaktionen.
Die Kampfstrategie bei der Psoriasis
Die unterschiedlichen Psoriasis-Biologika haben verschiedene Ansätze beim Kampf gegen die Schuppenflechte:
- Bei einigen Biologika handelt es sich um die sogenannten TNF-α-Antagonisten. Sie unterdrücken die entzündungsfördernde Wirkung des Zytokins Tumornekrosefaktor α.
- Andere Biologika hemmen gezielt die Wirkung ganz bestimmter Interleukine, die die Kommunikation zwischen den Immunzellen steuern-
Biologika kommen in der Behandlung der Schuppenflechte in der Regel erst zum Einsatz, wenn die konventionellen Mittel der ersten Wahl keinen ausreichenden Therapieerfolg erbracht haben bzw. erwarten lassen, bei Unverträglichkeiten oder bei bestehenden Gegenanzeigen. Inzwischen haben einzelne Biologika aber auch die Zulassung für den Einsatz in der Erstlinientherapie.
Vorteile und Nachteile
Das Risiko, schwerwiegende Nebenwirkungen unter einer Therapie mit Biologika zu entwickeln, ist nicht höher als bei einer konventionellen innerlichen Therapie mit anderen Psoriasis-Medikamenten. Die Nebenwirkungen entstehen oft durch das gezielte verändernde Einwirken in das Immunsystem. Dadurch kann auch die Infektanfälligkeit steigen. Generell kann man aber sagen, dass Biologika weniger Nebenwirkungen haben als herkömmliche Immunsuppressiva, da sie den körpereigenen Stoffen sehr ähneln und viel spezifischer wirken.
Apremilast (Otezla®)
Wie wirkt Apremilast (Otezla®)?
Bei Apremilast (Otezla®) handelt es sich um einen Hemmer der sogenannten Phosphodiesterase-4 (PDE4), den ersten seiner Art in Tablettenform. Mit diesem Biologikum erweitert sich das Spektrum der Psoriasis-Therapie nicht nur um ein neues Wirkprinzip, sondern erstmals seit 20 Jahren auch wieder um ein orales Medikament.
Apremilast wurde Anfang 2015 zur Behandlung der mittelschweren bis schweren Plaque-Psoriasis und der Psoriasis-Arthritis von der Europäischen Kommission zugelassen. Die Zulassung erstreckt sich auf Erwachsene, bei denen sich eine systemische First-Line-Therapie wie Ciclosporin, Methotrexat oder Psoralen und UVA-Licht (PUVA) als erfolglos, unverträglich oder kontraindiziert darstellt.
Die Erkenntnisse zu Apremilast beruhen derzeit vor allem auf vier Phase-III-Studien mit insgesamt über 3.000 Betroffenen. Es konnte eine deutliche Verbesserung des Hautbefunds nach 16 Behandlungswochen dokumentiert werden. Im Laufe eines Jahres kam es zu keinem Wirkungsverlust. Der therapeutische Erfolg erstreckt sich auch auf schwer zu behandelnde Körperpartien wie Kopfhaut und Nägel.
Ein medikamentenbezogenes Pre-Screening sowie laufende Laborkontrollen erscheinen sinnvoll, sind aber im EU-Label nicht vorgeschrieben.
Welche Nebenwirkungen können bei der Einnahme auftreten?
Das bisher beobachtete Nebenwirkungsprofil nimmt sich vergleichsweise günstig aus. Die Gefahr schwerwiegender Nebenwirkungen scheint eher gering und kein bestimmtes Organsystem besonders gefährdet zu sein. Als sehr häufig wurden Magen-Darm-Beschwerden mit Durchfall und Übelkeit berichtet, aber nur in jeweils 0,3 % der Fälle als stark bewertet.
Zu weiteren häufigen Nebenwirkungen zählen Infektionen der oberen Atemwege und Kopfschmerzen. Die unerwünschten Reaktionen treten vorwiegend zu Behandlungsbeginn auf und bilden sich in der Regel innerhalb von vier Wochen wieder zurück. Langzeitbeobachtungen bleiben abzuwarten.
Wann darf ich Apremilast (Otezla®) nicht einnehmen?
Kontraindiziert ist die Gabe von Apremilast bei Überempfindlichkeit gegen den Wirkstoff und wegen mangelnder Erfahrungen bei Schwangerschaft. Aus letzterem Grund ist bei Frauen im gebärfähigen Alter neben dem Ausschluss einer Schwangerschaft vor Therapiebeginn eine zuverlässige Verhütung während des Behandlungszeitraums zu beachten.
Auch während der Stillzeit sowie bei Betroffenen mit Galactose-Intoleranz, Lactasemangel oder Glucose-Galactose-Malabsorption sollten Sie von der Verschreibung des Biologikums absehen.
Neben Apremilast gilt auch Secukinumab als „neuer Wirkstoff“ zur Behandlung der Psoriasis. Hier finden Sie alles Wichtige dazu:
Secukinumab (Cosentyx®)
Wie wirkt Secukinumab (Cosentyx®)?
Mit Secukinumab (Cosentyx®) wurde im Januar 2015 erstmals ein Biologikum zur primären systemischen Therapie von mittelschwerer bis schwerer Plaque-Psoriasis von der Europäischen Arzneimittelbehörde (EMA) zugelassen. Es handelt sich um einen Antikörper mit entzündungshemmender und immunverändernder Wirkung.
Die therapeutischen Erfolge werden teilweise sehr euphorisch kommentiert. Dokumentiert sind sie durch mehrere Phase-III-Studien mit insgesamt fast 3.500 Betroffenen. Nach Herstellerangaben zeigte sich eine klinische Besserung bereits nach zwei Wochen. Am Ende der 16wöchigen Induktionsphase wiesen mindestens 70% der Betroffenen einen symptomfreien oder fast symptomfreien Hautbefund auf.
Dabei erwies sich Secukinumab im jeweils direkten Vergleich dem TNF-α-Blocker Etanercept und dem IL12/23-Inhibitor Ustekinumab als überlegen. Auch nach einem Jahr Anwendungsdauer scheint es kaum Wirkungsverluste zu geben. Offenbar werden nur in geringem Maß Antikörper gegen den Antikörper gebildet.
Deshalb ist nach bisherigen Erkenntnissen auch bei erneuter Gabe nach Therapieunterbrechung mit einer mehr oder weniger vollen Wirksamkeit zu rechnen. Nach Therapieende wurden erneute Hautverschlechterungen um 20% erst nach einem halben Jahr beobachtet.
Welche Nebenwirkungen können bei der Behandlung auftreten?
Eine erhöhte Infektanfälligkeit, die typische Nebenwirkung der immunsuppressiven Biologika, scheint bei Secukinumab vergleichsweise gering ausgeprägt zu sein. Neben Infektionen der oberen Atemwege zählen vor allem Herpes und ein Pilzbefall im Mundbereich, Durchfall und Nesselsucht zu unerwünschten Arzneimittelwirkungen.
Die Gegenanzeigen entsprechen dem typischen Biologics-Profil: Überempfindlichkeit gegenüber dem Wirkstoff, aktive Tuberkulose sowie andere klinisch relevante Infektionen, gleichzeitige Anwendung von Lebendimpfstoffen, Säuglings- und Kindesalter sowie Schwangerschaft und Stillzeit aufgrund mangelnder Kenntnisse.
Zu weiteren Anwendungsgebieten für Secukinumab zählen chronische, entzündlich-rheumatische Erkrankungen wie Psoriasis-Arthritis, rheumatoide Arthritis (RA), Spondylitis ankylosans inklusive Morbus Bechterew und Uveitis (Augenentzündung).
Ixekizumab (Taltz®)
Ixekizumab ist ebenfalls ein Antikörper, der in unserem Körper einen Botenstoff namens Interleukin 17A blockiert. Der Wirkstoff wurde erstmals 2016 für die Behandlung der mittelschweren bis schweren Plaque-Psoriasis bei Erwachsenen zugelassen. Inzwischen gehören zu den weiteren Anwendungsgebieten von Ixekizumab sowohl die Psoriasis-Arthritis und die axiale Spondyloarthritis bei Erwachsenen als auch die mittelschwere bis schwere Plaque-Psoriasis bei Kindern ab dem 6. Lebensjahr.
Ixekizumab wird, nach einer entsprechenden Einleitungsphase, alle 4 Wochen unter die Haut gespritzt. Der erste Therapieeffekt an der Haut tritt in der Regel bereits innerhalb der ersten beiden Wochen ein und zeigt sich auch im Langzeitverlauf anhaltend wirksam. Zu den häufigsten gemeldeten unerwünschten Arzneimittelwirkungen gehören Reaktionen an der Injektionsstelle und Infektionen der oberen Atemwege. Schwere Nebenwirkungen wurden bislang nicht beobachtet.
Brodalumab (Kyntheum®)
Brodalumab hat seine Zulassung zur Behandlung der mittelschweren bis schweren Plaque-Psoriasis seit 2017. Der Antikörper blockiert nicht nur den IL-17A-Rezeptor, sondern auch andere Mitglieder der Interleukin-17-Familie.
Der Wirkstoff Brodalumab wird in der Erhaltungstherapie alle zwei Wochen unter die Haut gespritzt. Seine Wirkung zeigt sich meist innerhalb der ersten beiden Wochen. Zu den häufigsten möglichen Nebenwirkungen gehören neben Kopf- und Gelenkschmerzen sowohl Müdigkeit, Übelkeit und Durchfall als auch Schmerzen im Mund- und Rachenraum. Weitere häufige Nebenerscheinungen zeigen sich u.a. als Hautinfektionen, Grippe sowie Reaktionen an der Einstichstelle.
Wichtige Info: Bei bekannten Depressionen oder suizidalem Verhalten in der Vergangenheit, sollte das Medikament nur unter einer sorgfältigen Nutzen-Risiko-Abwägung eingesetzt werden.
UV-Therapie
Die Phototherapie ist eine Domäne des Hautarztes, die hohe Ansprüche an seine klinische Erfahrung stellt. Seit über einem halben Jahrhundert werden Erfahrungen mit dieser Behandlungsmethode gesammelt. Die sind teilweise so gut, dass sie trotz des beträchtlichen Aufwands für Arzt und Betroffene auch heute noch ihre Anhänger hat. Auf jeden Fall auch auf Seiten der Kostenträger, aus deren Perspektive sich ein gutes Kosten-Nutzen-Verhältnis ergibt.
UV-Therapie bei der Schuppenflechte
Was bringt die UV-Therapie bei Schuppenflechte?
Dass Sonnenlicht (in Maßen) nicht nur der Seele, sondern auch der Haut gut tun kann, weiß jeder Psoriatiker aus eigener Erfahrung. Wie bei vielen anderen Erkrankungen macht man sich deshalb die medizinische, künstlich nachgeahmte UV-Strahlung auch in der Behandlung der Schuppenflechte zunutze.
Das UV-Licht wirkt insbesondere in Kombination mit bestimmten Badezusätzen nicht nur antientzündlich, sondern auch juckreizlindernd. Eine Therapieoption, die man definitiv mit in Erwägung ziehen sollte.
Welche Arten von Phototherapie gibt es?
Verschiedene Modalitäten stehen mit unterschiedlichen Dosierungsschemata zur Verfügung:
- UV-Phototherapie
- Photochemotherapie bzw. Psoralen plus UVA (PUVA)
- Selektive UV-Therapie (SUP)
- UV-B Breitspektrum
- UV-B Schmalband (311 nm)
- UV-B Excimer-Laser (308 nm)
- UVA und Balneophototherapie
Eine starke Leitlinienempfehlung gibt es zugunsten von UV-B und PUVA für die Induktionstherapie bei mittelschwerer und schwerer Psoriasis vulgaris, vor allem bei großflächiger Erkrankung. Die Wirkung setzt nach etwa 1-2 Wochen ein und führt nach 4-6 Wochen bei 50-75% der Betroffenen zu einer 75%igen Befundbesserung.
Von einer PUVA profitieren nach Studienlage sogar 75-100% der Behandelten. Trotz dieser besseren Wirksamkeit benennt die Leitlinie die Schmalspektrum-UVB-Behandlung als Phototherapie der ersten Wahl. Begründet wird das mit der besseren Handhabung und dem geringeren Krebsrisiko.
Welche Nebenwirkungen können auftreten?
Hautrötung, Juckreiz und Hyperpigmentierung treten sehr häufig auf, Übelkeit nur bei oraler PUVA. Hauptgefahr ist die Entwicklung einer Dermatitis solaris ("Sonnenbrand") durch Überdosierung. Eine engmaschige klinische Kontrolle während der Behandlung ist deshalb erforderlich.
Ist das Krebsrisiko durch die Behandlung erhöht?
Das Krebsrisiko ist für die orale PUVA gesichert und bei lokaler PUVA und UV-B wahrscheinlich. Für eine Langzeitanwendung ist die Phototherapie nicht geeignet. Zu beachten bzw. zu vermeiden sind Interaktionen mit photosensibilisierenden Arzneimitteln.
Klimatherapie
Klinische Erfahrungen mit der Klimatherapie gibt es in Deutschland seit über 200 Jahren. Ihre heilsame Wirkung auf die Psoriasis vulgaris beruht auf den bekannten Effekten von UV-Licht. Die Wirkungsweise der häufig kombinierten Balneotherapie ist dagegen noch weithin unbekannt. Chemische, thermische und mechanische Effekte mit immunologischer Relevanz werden diskutiert.
Klimatherapie bei Psoriasis
Wie wirksam ist die Klimatherapie bei der Schuppenflechte?
Die wissenschaftliche Beurteilungsgrundlage der Klimatherapie ist mäßig. Während einer mehrwöchigen Therapie am Toten Meer wurden Ansprechraten für einen deutlich verbesserten Hautbefund zwischen 55% (zwei Wochen) und 76% (vier Wochen) dokumentiert.
Die Leitlinienautoren vergeben für „die Integration von Klimatherapien z.B. am Toten Meer in das Behandlungskonzept von Patienten mit über Jahre bestehender therapiebedürftiger Psoriasis vulgaris“ eine Kann-Empfehlung. Für die Akutbehandlung bzw. Kurzzeittherapie wird sie nicht empfohlen.
Was bedeutet bei Schuppenflechte Tote-Meer-Therapie?
Hinter der Idee der "Tote-Meer-Therapie" steckt eine Kombination aus Salz und Sonne. Konkret das Baden in stark salzhaltigem Wasser (Sole-Bad) und dann eine anschließende UV-Bestrahlung.
Das kann man in Form einer gezielten Badetherapie oder Badekur machen oder eben durch einen Urlaub am besonders salzhaltigen und sonnenverwöhnten Toten Meer.
Zum Hintergrund:
Das Baden in sogenannten Sole-Bädern gilt schon lange als eine wirksame Methode bei Schuppenflechte. Solch eine "Badekur" ist natürlich aufwändig, aber das Salz kann die Entzündungsreaktion der Psoriasis tatsächlich eindämmen. Gleichzeitig erhöhen die entstehenden Salzkristalle in der Haut kurzfristig die Empfindlichkeit für UV-Strahlen. Und die sind ja bekanntermaßen ebenfalls gut gegen Schuppenflechte.
Man muss nicht unbedingt nach Nahost
Daraus entstand die Idee der "Tote-Meer-Therapie". In diesem extrem salzhaltigen Meer zu baden und sich anschließend zu sonnen, vereint ja genau die oben genannten Prinzipien. Allerdings muss man dafür nicht zwingend ans Tote Meer fahren, das ja bekanntlich nicht gerade in einer friedlichen Ecke liegt.
Bequem von zu Hause aus
Man kann das Ganze auch im Rahmen einer "Balneo-Phototherapie" simulieren, entweder im Rahmen einer "Badetherapie", einer Art Kur, oder auch zuhause. Allerdings empfiehlt es sich dringend, solch eine Salz-Sonnen-Kombinationstherapie nur in enger Abstimmung mit erfahrenen Therapeuten zu starten. Denn gerade wegen der salzbedingten höheren UV-Empfindlichkeit kann die Haut bei falscher Durchführung auch schnell ernsthaft geschädigt werden.
Psychologische Betreuung
Die psychosoziale Therapie der Psoriasis vulgaris dient nach Leitlinienauffassung in erster Linie zur Verbesserung der Lebensqualität. Systematisch untersucht wurde dieser Aspekt bisher aber offenbar noch nicht.
Im Rahmen eines Psoriasis-Symptom-Managements bzw. einer Patientenschulung erfolgt die psychosoziale Behandlung (aus dermatologischer Sicht) grundsätzlich in Kombination mit einer topischen oder systemischen Pharmakotherapie. Eine positive Wirkung kann sich durch direkte Effekte auf die Hautsymptomatik und durch indirekte Effekte über eine verbesserte Selbstwirksamkeit ergeben. Die direkte Wirkung – etwa durch Stressreduktion – ist zwar empirisch noch nicht belegt, vom Wirkmechanismus her aber gut nachvollziehbar.
Wann ist eine psychosoziale Therapie bei Schuppenflechte angebracht?
Zwar ist die Schuppenflechte nur in Ausnahmefällen eine bedrohliche Erkrankung, dennoch können die Hautveränderungen für die Betroffenen aufgrund ihres stigmatisierenden Charakters mitunter zu einer gravierenden Belastung werden – nämlich im psychischen bzw. sozialen und emotionalen Bereich.
Durch den seelischen Stress kann sich das Beschwerdebild der Psoriasis wiederum weiter verschärfen. Deshalb wird in der Behandlungsleitlinie der dermatologischen Fachgesellschaft (DDG) auch ausdrücklich auf die Möglichkeit einer begleitenden psychosozialen Therapie hingewiesen.
Bei Bedarf beraten lassen
Lassen Sie sich von Ihrem Hautarzt dazu beraten und Angebote und Adressen nahegelegener Selbsthilfegruppen nennen. Möglicherweise kommt für Sie die Teilnahme an einem strukturierten Schulungsprogramm nach den Empfehlungen der Arbeitsgemeinschaft dermatologische Prävention der DDG in Betracht.
Bei Bedarf sollten Sie sich an einen geeigneten Spezialisten überweisen lassen. Das kann beispielsweise ein Arzt für Psychosomatische Medizin und Psychotherapie sein, ein Psychiater (Facharzt für Psychiatrie und Psychotherapie) oder ein Arzt mit dem Zusatztitel Psychotherapie. Auch ein psychologischer (nichtärztlicher) Psychotherapeut kommt dafür in Frage.
Alternativmedizin
Akupunktur und Homöopathie bei Schuppenflechte
Wirkt Akupunktur bei der Psoriasis?
Es gibt eine ganze Reihe an Untersuchungen, die einen positiven Effekt der Akupunktur auf die Schuppenflechte-Beschwerden zeigen. Allerdings war keine dieser Studien nach streng-wissenschaftlichen Kriterien beweisend, weil keine Placebo-Kontrolle stattfand (Vergleichsgruppe, bei der die Akupunkturnadeln unwirksam gesetzt werden). Aber wenn Sie eine positive Einstellung zur Akupunktur haben und bereit sind, ggf. auch die Kosten selbst zu tragen: Einen Versuch ist es allemal wert.
Kann die Akupunktur auch schlecht sein für die Haut?
Zumindest kann sie theoretisch zum sogenannten Köbner-Phänomen führen – also dem Auslösen neuer Schuppenflechte-Herde durch den mechanischen Reiz.
Hilft Homöopathie bei Schuppenflechte?
Das kommt darauf an, wen Sie fragen. Nach schulmedizinischen und streng-wissenschaftlichen Kriterien lautet die Antwort: Nein! Keine Studien, die einen positiven Effekt der Homöopathie beweisen würden.
Fragen Sie hingegen Anwender von homöopathischen Mitteln (auch solche mit Schuppenflechte), werden Sie von vielen hören: Ja, hat gewirkt.
Fraglicher Nutzen, aber kein Schaden
Wir können und wollen hier nicht den Schiedsrichter spielen. Aber eines steht fest: Die Homöopathie wird Ihnen kaum schaden. Wenn Sie daran glauben oder zumindest willens sind, es mal zu probieren, und wenn Ihnen die Geldausgabe (Erstattung durch Krankenkasse sehr fraglich) das wert ist: Probieren Sie es!
Prognose
Ist Schuppenflechte heilbar?
Wenn wir "heilen" als nachweisbaren Erfolg der modernen Medizin verstehen: Nein! Wenn wir mit "heilen" die Möglichkeit meinen, dass die Erkrankung wieder komplett verschwindet: Ja!
Und nun noch einmal etwas verständlicher: Bei etwa einem Viertel aller Menschen mit Psoriasis verschwindet die Erkrankung nach dem ersten Ausbruch komplett und kehrt nie zurück. Würde man tief in den Körper hineinsehen, würde man auf zellulärer Ebene nach wie vor eine "Neigung zu einem Schuppenflechte-Schub" entdecken. Aber dazu kommt es nie.
Sichere Vorhersagen unmöglich – ein kompletter Stopp jederzeit möglich
Aber auch bei den übrigen 75%, bei denen die Erkrankung "normal" verläuft, also schubweise immer wieder auftritt, ist die Varianz enorm. Bei einigen kommt es noch ein- bis zweimal zu einem heftigeren Schub, danach ist Ruhe. Bei anderen kommt es zwar über lange Zeit immer wieder zu Schüben, aber sie werden immer schwächer. Und selbst ein zunächst sehr hartnäckig und schwierig anmutender Verlauf (häufige Schübe, ausgeprägte Symptomatik) muss diese Charakteristik nicht zwingend behalten.
Grund zur Hoffnung besteht also immer. Und solange wir nicht verstehen, wie es überhaupt zur Schuppenflechte kommt, besteht auch kein Grund zu resignieren. Denn der Verlauf bei vielen Psoriasis-Betroffenen zeigt ja immer wieder, dass es praktisch keine Gesetzmäßigkeiten gibt, dass also auch ein Krankheitsstopp jederzeit möglich ist.
Wie häufig kommt es vor, dass eine Schuppenflechte von allein wieder verschwindet?
Bei etwa 25% aller Menschen mit Schuppenflechte verläuft die Erkrankung lediglich als Episode und verschwindet nach einmaligem Auftreten von selbst wieder.
In anderen Fällen kann es nach dem typisch schubweisen Verlauf irgendwann zu jahrelanger bis jahrzehntelanger Beruhigung kommen. Leider lässt sich der Verlauf individuell kaum vorhersagen. Aber auf jeden Fall gibt es bei fast allen Menschen mit Psoriasis gute Chancen, dass die Erkrankung irgendwann einfach verschwindet, oder sich zumindest deutlich abschwächt oder einen langen Winterschlaf einlegt.
Komplikationen
Ist die Schuppenflechte gefährlich?
Im Normalfall nicht. Die Schuppenflechte (Psoriasis) hat weder etwas mit Krebs noch mit einer Allergie zu tun, und ansteckend ist sie auch nicht. In Einzelfällen kann die Schuppenflechte aber dennoch zu einer größeren Belastung werden.
Psychische & körperliche Belastung
Die mitunter unschönen Hautveränderungen können für die betroffenen Menschen nicht nur störend wirken, sondern führen bei einigen auch zu erheblicher seelischer Belastung, vor allem dann, wenn die Reaktion der Mitmenschen als stark stigmatisierend empfunden wird. In diesem Fall ist unter Umständen auch eine psychologische Betreuung als Behandlungskomponente empfehlenswert.
Aber auch in körperlicher Hinsicht kann sich eine Psoriasis in seltenen Fällen zu einem ernsten Krankheitszustand entwickeln, etwa dann, wenn ein sehr ausgedehnter Hautbefall zu starken Entzündungsprozessen führt oder die Gelenke mitbetroffen sind.
Psoriasis und das Metabolische Syndrom
Heutzutage ist außerdem bekannt, dass das metabolische Syndrom bei Menschen mit Psoriasis zwei- bis dreimal häufiger vorkommt als in der übrigen Bevölkerung. Das durch Fettleibigkeit, Bluthochdruck, Störungen des Fett- und Zuckerstoffwechsels gekennzeichnete Syndrom stellt einen besonders hohen Risikofaktor für Herz-Kreislauf-Erkrankungen dar.
Deshalb gilt natürlich für uns alle und für Psoriatiker im Besonderen: Ernähren Sie sich gesund, bewegen Sie sich ausreichend und lassen Sie das Rauchen bleiben.
Krankenhaus: wirklich notwendig?
Wann muss ich mit Schuppenflechte ins Krankenhaus?
In den meisten Fällen kann die Behandlung einer Schuppenflechte ambulant erfolgen. Bei etwa einem von 50 Patienten ist allerdings zeitweise eine Versorgung im Krankenhaus erforderlich, wobei diese Rate dank verbesserter Therapiemöglichkeiten insgesamt rückläufig ist.
Gründe für eine Krankenhauseinweisung
In ihrer Behandlungsleitlinie führt die deutsche Fachgesellschaft der Hautärzte (DDG) sogenannte Indikationen zur stationären Aufnahme bei mittelschwerer bis schwerer Psoriasis vulgaris an:
- ein entsprechendes Ausmaß der erkrankten Hautfläche, der Krankheitsaktivität und der Intensität der Begleitsymptome (Juckreiz und Schuppung)
- die nachweisliche Erfolglosigkeit einer sachgemäß durchgeführten ambulanten fachärztlichen Behandlung
- eine massive Beeinträchtigung der Lebensqualität durch die Psoriasis, insbesondere an sichtbaren Stellen
- schwere (funktionelle) Beeinträchtigungen der Leistungsfähigkeit, z. B. bei Erkrankung von Händen bzw. Füßen mit Bedrohung der Erwerbsfähigkeit (Ggf. kann auch eine Rehabilitationsmaßnahme zu Lasten der Rentenversicherung verordnet werden.)
- nach Abwägung: gleichzeitig bestehende Komplikationen durch weitere Erkrankungen (z. B. Diabetes mellitus, andere Organerkrankungen) oder schwere körperliche Behinderung
- alle Not- und Sonderfälle der Psoriasis vulgaris wie die akute Erythrodermie, die Psoriasis pustulosa sowie massive Krankheitsausbrüche (eruptive Schübe), insbesondere wenn sie mit Allgemeinsymptomen einhergehen
Wie lange dauert so eine stationäre Behandlung?
Nach dem durchschnittlich zwei Wochen umfassenden stationären Aufenthalt ist in der Regel eine Anschlussbehandlung beim niedergelassenen Facharzt oder in einer entsprechenden Versorgungs- bzw. Reha-Einrichtung erforderlich.
Was hat die Schuppenflechte mit dem Herz zu tun?
Eine ganze Menge. Was auf den ersten Blick unsinnig erscheint, ist mittlerweile wissenschaftlich untermauert: Menschen mit Psoriasis haben ein erhöhtes Risiko, im Laufe ihres Lebens einen Herzinfarkt zu erleiden.
Am meisten ausgeprägt ist dieser Zusammenhang bei Personen, die ihre Schuppenflechte schon in jungen Jahren bekommen und schwere Hautsymptome haben.
Erhöhtes Risiko für Herzinfarkt
Wie es zu dem erhöhten Risiko kommt, ist indes noch ungeklärt. Die Experten vermuten, dass die Entzündungsreaktionen bei Psoriasis negative Auswirkungen auf Gefäße (Arteriosklerose) und Herzgewebe haben. Dazu passt, dass nach einer Studie jüngeren Datums auch das Risiko für Schlaganfall und Herzrhythmusstörungen leicht erhöht ist.
Stimmt es, dass Alkoholmissbrauch unter Psoriasis-Patienten häufiger vorkommt?
Ja. Bei Menschen mit Schuppenflechte ist Alkoholismus deutlich häufiger anzutreffen als in der sonstigen Bevölkerung. Das haben epidemiologische Studien ergeben.
Ungeklärt ist allerdings die Henne-oder-Ei-Frage: Es konnte noch nicht ermittelt werden, ob der gehäufte Alkoholmissbrauch Folge der Erkrankung ist (seelische Belastung) oder sogar Mitauslöser (unspezifischer Reiz auf die Haut). Ersteres ist wahrscheinlicher, möglicherweise kommen aber auch beide Effekte zusammen.
Noch ein Extra-Tipp:
Wussten Sie, wie wichtig Mikronährstoffe für Ihre Gesundheit sind?
Unsere Empfehlungen dazu finden Sie hier.
Quellen:
- Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften e.V. (AWMF): Leitlinie zur Therapie der Psoriasis vulgaris, Download: http://www.awmf.org, Zugriff Juni 2019.
- Augustin et al.: Co-morbidity and age-related prevalence of psoriasis: Analysis of health insurance data in Germany. Acta Derm Venereol. 2010 Mar; 90(2):147-51. doi: 10.2340/00015555-0770.
- Therapieoptionen bei Psoriasis aus Sicht der Dermatologie. http://www.springermedizin.de/therapieoptionen-bei-psoriasis-aus-sicht-der-dermatologie/5408734.html.
- Plaque-Psoriasis: Neue Therapie ab Juni. http://www.pharmazeutische-zeitung.de/index.php?id=56451.
- Psoriasis: Neue Antikörper in der Pipeline. http://www.pharmazeutische-zeitung.de/index.php?id=41582.
- Neues und Bewährtes zur Psoriasis im Jahr 2014. http://www.psoriasis-netz.de/forschung/fobi2014-psoriasis.html.
- http://www.rheuma-online.de/aktuelles/news/artikel/apremilast-handelsname-otzela-zur.html.
- http://www.finanzen.net/nachricht/Orales-Arzneimittel-OTEZLA-Apremilast-erhaelt-Zulassung-von-der-Europaeischen-Kommission-fuer-die-Behandlung-von-Patienten-mit-Psoriasis-und-Psoriasis-Arthritis-4130480.








Ich habe mich an ein Krankenhaus mit dermatologischer Ambulanz gewandt. Es wurde mir ein Biologikum verschrieben. Die Haut ist psoriasisfrei und meine Psoriasis-Arthritis ist auch viel besser. Habe seit über 40 Jahren Psoriasis. Zum Schluss am ganzen Körper. Jetzt ist endlich alles weg. Würde das Medikament nicht mehr hergeben. Alles Liebe Ingeborg